2038 - AUMENTO DE LA MORTALIDAD INTRAHOSPITALARIA EN LAS PERSONAS CON SÍNDROME DE DOWN Y COVID-19: UN ESTUDIO DE CASOS Y CONTROLES
Medicina Interna, Hospital Marqués de Valdecilla, Santander, España.
Objetivos: Algunos estudios indican que las personas con síndrome de Down (SD) que padecen COVID-19 tienen una peor evolución. En nuestro trabajo analizamos el perfil clínico de los pacientes con SD que fueron hospitalizados por COVID-19 en España durante 4 años comparándolo con un grupo control.
Métodos: Estudio retrospectivo de casos y controles obtenidos de los datos del Conjunto Mínimo Básico de Datos (CMBD) entre el año 2020-2023 en hospitalizados por COVID-19 en España (659,796 pacientes), 1,100 con SD y 4,400 controles emparejados por edad, sexo y año de ingreso (43,5% mujeres; media de edad de 48 ± 12). Se analizaron variables demográficas y clínicas como la comorbilidad, mortalidad intrahospitalaria y el ingreso en UCI. Se utilizó análisis de regresión logística univariable y multivariable. La supervivencia se analizó con curvas de Kaplan-Meier. El estudio fue aprobado por el CEIm.
Resultados: Los pacientes con SD tuvieron menor comorbilidad que los controles (índice de Charlson ≥ 3: 19 vs. 27,4%; p = 1,52 × 10-8), siendo más frecuente la demencia (13,3 vs. 0,9%), epilepsia (15,5 vs. 2,3%), apnea del sueño (9,5 vs. 4,7%), inmunosupresión (4,4 vs. 2,7%), mientras que en los controles fueron la hipertensión arterial (21 vs. 2,1%), diabetes mellitus (13,7 vs. 7,5%), dislipemia (18,6 vs. 12,9%), enfermedad cardiovascular (7 vs. 4,9%) y las neoplasias (12,1 vs. 3,8%). Solo el 8,7% de los SD fueron trasladados a la UCI frente al 12,6% de los controles (p = 3,42 × 10-4). La mortalidad intrahospitalaria fue claramente mayor en el SD (17,7 vs. 4,2% controles; p = 5,43 × 10-57), especialmente llamativa en las mujeres (20,5% SD y 2,9% controles; p = 5,07 × 10-45), con una supervivencia a 30 días menor (61,1 vs. 84,5% en controles; 3,29 × 10-59). El análisis multivariable mostró que el SD, con independencia de otras variables clínicas como el ingreso en UCI (OR 7,46; IC95% 5,4-10,29), se asoció a un mayor riesgo de muerte con una OR de 8,72 (IC95% 6,46-11,76). La mortalidad dentro de la UCI fue similar para ambos grupos (20% en SD y 14,9% en controles; p = 0,205), mientras que fuera de la UCI fue superior en el SD (17,6 vs. 2,6%; p = 2,27 × 10-73).
|
Variable |
Síndrome de Down (N 1.100) |
Controles (N 4.400) |
p |
|
Mujeres; n (%) |
479 (43,5%) |
1916 (43,5%) |
1 |
|
Hombres; n (%) |
621 (56,5%) |
2484 (56,1%) |
1 |
|
Edad (años) |
48 ± 12 |
49 ± 13 |
0,447 |
|
Tabaquismo; n (%) |
7 (0,6%) |
1032 (23,5%) |
5,35 × 10-67 |
|
Obesidad; n (%) |
149 (13,5%) |
647 (14,7%) |
0,328 |
|
Hipertensión arterial; n (%) |
23 (2,1%) |
923 (21%) |
7,38 × 10-50 |
|
Diabetes mellitus; n (%) |
83 (7,5%) |
602 (13,7%) |
3,53 × 10-8 |
|
Dislipemia; n (%) |
142 (12,9%) |
818 (18,6%) |
9 × 10-6 |
|
Enfermedad tiroidea; n (%) |
429 (39%) |
243 (5,5%) |
5,54 × 10-202 |
|
Enfermedad renal crónica; n (%) |
61 (5,5%) |
191 (4,3%) |
0,087 |
|
Demencia; n/%) |
146 (13,3%) |
41 (0,9%) |
9,71 × 10-91 |
|
Epilepsia; n (%) |
171 (15,5%) |
102 (2,3%) |
5,88 × 10-73 |
|
Asma; n (%) |
28 (2,5%) |
275 (6,3%) |
1 × 10-6 |
|
Enfermedad pulmonar obstructiva crónica; n (%) |
26 (2,4%) |
223 (5,1%) |
1,14 × 10-4 |
|
Síndrome de apnea-hipopnea del sueño; n (%) |
105 (9,5%) |
208 (4,7%) |
6,85 × 10-10 |
|
Enfermedad cardiovascular; n (%) |
54 (4,9%) |
308 (7%) |
0,012 |
|
Enfermedad cerebrovascular; n (%) |
27 (2,5%) |
152 (3,5%) |
0,095 |
|
Neoplasias; n (%) |
42 (3,8%) |
534 (12,1%) |
7,71 × 10-16 |
|
Inmunosupresión; n (%) |
46 (4,2%) |
120 (2,7%) |
0,012 |
|
Enfermedad autoinmune; n (%) |
17 (1,5%) |
35 (0,8%) |
0,022 |
|
Trasplantes; n (%) |
3 (0,3%) |
46 (1%) |
0,015 |
|
Índice de comorbilidad de Charlson ≥ 3; n (%) |
209 (19%) |
1.206 (27,4%) |
1,52 × 10-8 |
|
Duración de estancia (días) |
10 ± 11 |
11 ± 19 |
1,16 × 10-4 |
|
Ingreso en UCI; n (%) |
95 (8,7%) |
551 (12,6%) |
3,42 × 10-4 |
|
Duración de estancia en UCI (días) |
15 ± 16 |
14 ± 22 |
0,053 |
|
Reingreso; n (%) |
51 (4,6%) |
165 (3,8%) |
0,176 |
|
Mortalidad intrahospitalaria; n (%) |
195 (17,7%) |
183 (4,2%) |
5,43 × 10-57 |
|
|
Ingresados en UCI |
No ingresados en UCI |
||||
|
|
SD (N = 95) |
Controles (N = 551) |
p |
SD (N = 1.002) |
Controles (N = 3.837) |
p |
|
Sexo (hombres); n (%) |
53 (55,8%) |
373 (67,7%) |
0,024 |
565 (56,4%) |
2.103 (54,8%) |
0,371 |
|
Edad (años) |
42 ± 11 |
49 ± 12 |
4,18 × 10-10 |
49 ± 12 |
49 ± 12 |
0,262 |
|
Índice de comorbilidad de Charlson ≥ 3; n (%) |
8 (8,4%) |
164 (29,8%) |
1,4 × 10-5 |
199 (19,9%) |
1.039 (27,1%) |
3 × 10-6 |
|
Mortalidad intrahospitalaria; n (%) |
19 (20%) |
82 (14,9%) |
0,205 |
176 (17,6%) |
101 (2,6%) |
2,27 × 10-73 |
|
Duración de estancia (días) |
25 ± 22 |
29 ± 32 |
0,812 |
9 ± 8 |
9 ± 14 |
1,86 × 10-8 |
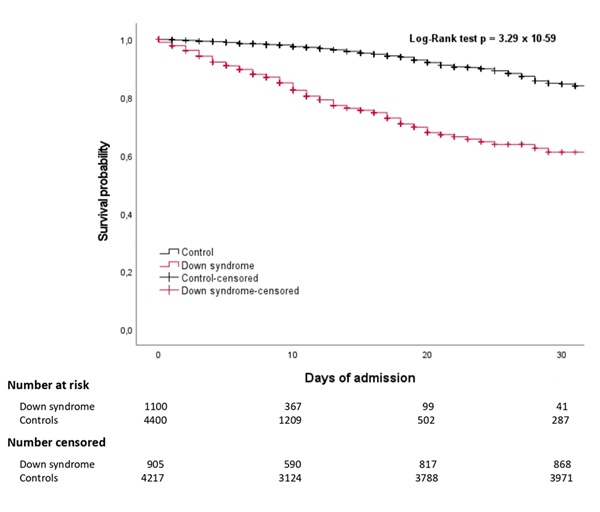
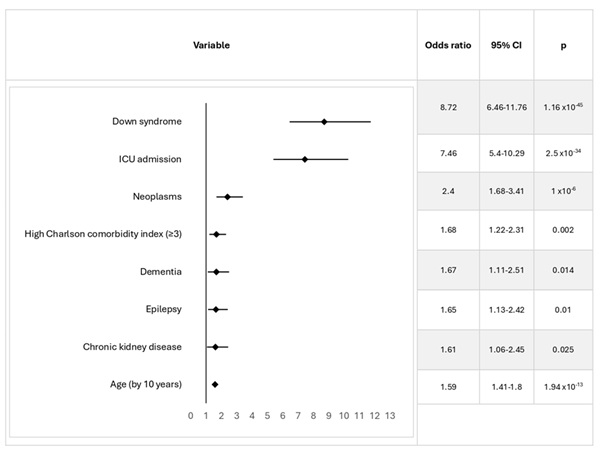
Discusión: Los pacientes con SD hospitalizados por COVID-19 fueron derivados con menor frecuencia a la UCI, a pesar de tener una menor comorbilidad. La mortalidad fue mayor en el SD, en ambos sexos pero más acusada en las mujeres. Estas diferencias se objetivaron fuera de la UCI, ya que dentro de la UCI la mortalidad fue similar a la del grupo control. Todo ello parece traducir que el manejo clínico de los pacientes con SD y COVID-19 fue distinto al de las personas sin esta condición.
Conclusiones: Las personas con SD tuvieron mayor mortalidad intrahospitalaria por COVID-19 lo que sugiere diferencias en el manejo clínico de estos pacientes respecto a la población general. Estos hallazgos subrayan la necesidad de protocolos específicos y equitativos para el tratamiento intensivo de estas personas.







