Estudiar la asociación entre diferentes comorbilidades y condiciones clínicas con la mortalidad en pacientes pluripatológicos (PPP) con enfermedad pulmonar obstructiva crónica (EPOC).
Pacientes y métodosEstudio observacional, prospectivo y multicéntrico. Se han incluido pacientes consecutivos con EPOC y criterios de PPP. Se han recogido las variables: edad, sexo, índice de Charlson, comorbilidades, índice de Barthel, índice de Lawton-Brody, test de Pfeiffer, escala de Gijón, nivel de educación, hospitalizaciones en los últimos 3 y 12 meses y supervivencia al cabo de un año. Mediante un análisis univariante y una regresión logística se ha establecido la relación de las variables con la mortalidad.
ResultadosSe han incluido 688 PPP con EPOC con edad media 77,9 años. La puntuación media (DE) en el índice de Charlson fue 3,99 (2,07). Las comorbilidades más frecuentes son insuficiencia cardiaca (59%), diabetes (48%), infarto de miocardio (29,4%), insuficiencia renal moderada (22%), enfermedad cerebrovascular (19%), hipertensión arterial (71%), anemia (62%), fibrilación auricular (34%), dislipemia (28%) y obesidad (21%). El 26% tenía dependencia para las actividades básicas de la vida diaria, el 47% precisaba de un cuidador y el 54% tenía riesgo de problema social. Al cabo de un año fallecieron 258 pacientes (37%). El índice de Charlson, la dependencia para las actividades de la vida diaria y la anemia se asocian con una mayor mortalidad y la hipertensión arterial y saber leer y escribir con menor mortalidad.
ConclusionesLa comorbilidad y la discapacidad son dos factores pronósticos en los pacientes con EPOC.
To determine the association between different comorbidities and other clinical conditions with mortality in patients with multiple diseases (PMD) suffering from chronic obstructive pulmonary disease (COPD).
Subjects and methodsPatients with COPD and PMD criteria were included in an observational, prospective and multicentrer study. Data on age, gender, Charlson index, Barthel index, Lawton-Brody index, Pfeiffer test, sociofamilial Gijon scale, education level, hospitalizations during the previous 3 and 12 months and survival at one year were collected. The relationship between the variables and mortality were established by means of a univariate analysis and logistic regression model.
ResultsA total of 688 PMD with COPD and mean age of 77.9 years were included. The mean score one the Charlson index was 3.99 (2.07). The most frequent comorbidities were heart failure (59%), diabetes (48%), myocardial infarction (29%), moderate kidney failure (22%), cerebrovascular disease (19%), hypertension (71%), anemia (62%), atrial fibrillation (34%), dyslipidemia (28%) and obesity (21%). A total of 26% of patients were dependent for activities of daily living, 47% needed a caregiver and 54% were at risk of having social problems. At one year, 258 patients (37%) had died. The Charlson index, dependency for activities of daily living and anemia were associated with mortality and hypertension and capacity for reading and writing were associated with survival.
ConclusionsComorbidity and discapacity are two prognostic factors in COPD patients.
La enfermedad pulmonar obstructiva crónica (EPOC) conlleva una importante morbilidad y mortalidad. La comorbilidad en los pacientes con EPOC es elevada y una gran parte de ellos pueden ser considerados pacientes pluripatológicos. Este estudio analiza la asociación entre diferentes comorbilidades y condiciones clínicas con la mortalidad en pacientes pluripatológicos con EPOC.
¿Qué aporta este estudio?La presencia de comorbilidad y de discapacidad influyen de manera importante en la expectativa de vida de los pacientes con EPOC. Resulta por tanto, conveniente valorarlas con escalas específicas en todos los pacientes y tenerlas en cuenta en la planificación del tratamiento futuro.
Los editores
Las enfermedades respiratorias no transmisibles y entre ellas la enfermedad pulmonar obstructiva crónica (EPOC), son un tema prioritario de investigación para el período 2008-20131. La EPOC afecta a 210 millones de personas2 y en 2002 constituyó la quinta causa de muerte en el mundo3. Se prevé que en el año 2030 pase a ser la tercera causa de muerte y la séptima en años de vida perdidos o vividos con incapacidad4.
La Global Initiative for Obstructive Lung Disease (GOLD) en su ultima versión define a la EPOC como una enfermedad prevenible y tratable con efectos extrapulmonares significativos y afirma que su efecto sobre cada paciente individual depende no sólo de la gravedad de los síntomas sino también de cualquier comorbilidad añadida5. Un estudio multicéntrico realizado en nuestro país ha demostrado que la comorbilidad en los pacientes con EPOC es elevada y que una gran parte de los enfermos con EPOC pueden ser considerados pacientes pluripatológicos (PPP)6.
Solo recientemente se ha reconocido el papel de la comorbilidad en la mortalidad asociada a la EPOC7. Para valorar la comorbilidad asociada a las enfermedades crónicas se ha venido utilizando el índice de Charlson. Este índice ha demostrado ser un buen predictor de mortalidad en los pacientes con EPOC aunque existen dudas sobre su validez en PPP8.
El objetivo de este estudio es estudiar la asociación entre diferentes comorbilidades y condiciones clínicas con la mortalidad en PPP con EPOC.
Pacientes y métodosSe han incluido los pacientes con EPOC que participaron en el estudio PROFUND (modelo PROnóstico y de predicción FUNcional desarrollado para pacientes pluripatológicos en España). El diseño del estudio PROFUND ha sido descrito previamente9. Básicamente es un estudio observacional, prospectivo y multicéntrico que ha sido realizado por el Grupo de Paciente Pluripatológico y de Enfermedad Avanzada de la Sociedad Española de Medicina Interna y en el que han participado 36 hospitales de 11 comunidades autónomas. El objetivo principal del estudio era desarrollar y validar un índice pronóstico de mortalidad a un año aplicable a PPP y como objetivos secundarios estudiar la influencia que tienen las comorbilidades en algunas enfermedades muy prevalentes como la EPOC y la insuficiencia cardiaca. Entre el 1 de febrero de 2007 y el 30 de junio de 2008 se incluyeron de forma consecutiva todos los pacientes que cumplían los criterios de PPP10 (tabla 1) y que habían ingresado en una sala de hospital o en hospitalización a domicilio en el último mes o acudían a hospital de día o a consulta de Medicina Interna. Se excluyeron los pacientes fallecidos en el ingreso. La inclusión de los pacientes se hacía en el momento del alta o en el día de la revisión. El estudio fue aprobado por el Comité Ético de Investigación Clínica del Hospital Virgen del Rocío de Sevilla. Todos los pacientes eran mayores de edad y firmaron un consentimiento informado.
Criterios de paciente pluripatológico (PPP)
| Categoría AA.1. Insuficiencia cardiaca que en situación de estabilidad clínica haya estado en grado II de la New York Heart Associationa (síntomas con actividad física habitual)A.2. Cardiopatía isquémica (angina o infarto) |
| Categoría BB.1. Vasculitis y enfermedades autoinmunes sistémicasB.2. Enfermedad renal crónica definida por elevación de creatinina (> 1,4 mg/dl en varones; > 1,3 mg/dl en mujeres) o proteinuriab mantenidos durante tres meses |
| Categoría CC.1. Enfermedad respiratoria crónica que en situación de estabilidad clínica haya estado con disnea grado 2 de la Medical Research Council (MRC)c (disnea a paso habitual en llano), o volumen expiratorio forzado en un segundo (FEV1) < 65%, o SaO2 ≤ 90% |
| Categoría DD.1. Enfermedad inflamatoria crónica intestinalD.2. Hepatopatía crónica con datos de insuficiencia hepatocelulard o hipertensión portale |
| Categoría EE.1. Ataque cerebrovascularE.2. Enfermedad neurológica con déficit motor permanente que provoque una limitación para las actividades básicas de la vida diaria (Índice de Barthel inferior a 60)E.3. Enfermedad neurológica con deterioro cognitivo permanente, al menos moderado (Pfeiffer con 5 o más errores) |
| Categoría FF.1. Arteriopatía periférica sintomáticaF.2. Diabetes mellitus con retinopatía proliferativa o neuropatía sintomática |
| Categoría GG.1. Anemia crónica por pérdidas digestivas o hemopatía adquirida no subsidiaria de tratamiento curativo que presente hemoglobina < 10 mg/dl en dos determinaciones separadas entre sí más de tres mesesG.2. Neoplasia sólida o hematológica activa no subsidiaria de tratamiento con intención curativa |
| Categoría HH.1. Enfermedad osteoarticular crónica que provoque por sí misma una limitación para las actividades básicas de la vida diaria (Índice de Barthel inferior a 60) |
Se considera PPP si tiene un criterio de al menos dos categorías diferentes.
Ligera limitación de la actividad física. La actividad física habitual le produce disnea, angina, cansancio o palpitaciones.
Índice albúmina/creatinina > 300mg/g, microalbuminuria > 3mg/dl en muestra de orina o albúmina > 300mg/día en orina de 24 horas o > 200 μg/min
En este análisis incluimos a los pacientes con diagnóstico de EPOC. Se utilizaron los criterios de la GOLD para el diagnóstico de EPOC moderada o más grave (FEV1<80% del valor teórico y FEV1/FVC<0,7 tras broncodilatador) obtenidos en una espirometría realizada en fase estable. Los enfermos debían cumplir estos criterios en cualquier momento de su evolución, aunque fuera años antes de la inclusión en el estudio.
En el momento de inclusión en el estudio de cada paciente se recogían las siguientes variables: edad, sexo, escala de disnea modificada del Medical Research Council11 (mMRC), índice de Charlson12 y sus comorbilidades, otras comorbilidades cardiacas (hipertensión arterial, fibrilación auricular, otras arritmias, marcapasos, prótesis valvular, hipertensión pulmonar, enfermedad tromboembólica), digestivas (enfermedad por reflujo gastroesofágico, úlcera péptica, litiasis biliar, diverticulosis, hepatitis crónica, pancreatitis crónica), endocrinometabólicas (diabetes mellitus, hipotiroidismo, hipertiroidismo, dislipemia, obesidad, hipocortisolismo), urológicas (litiasis renal, infecciones urinarias de repetición, hiperplasia benigna de próstata); neuropsiquiátricas (delirium, enfermedad de Parkinson, síndrome depresivo, trastorno de ansiedad, alcoholismo, tabaquismo, retraso mental, psicosis), respiratorias (tuberculosis residual, bronquiectasias, neumoconiosis, enfermedad intersticial pulmonar sin insuficiencia respiratoria, síndrome de apnea obstructiva del sueño), otras enfermedades (osteoporosis, anemia), otras condiciones (más de una caída en el último año, necesidad de oxigenoterapia domiciliaria), índice de Barthel13, índice de Lawton-Brody14, test de Pfeiffer15, escala de Gijón16, nivel básico de educación (saber leer y escribir) y hospitalizaciones en los últimos 3 y 12 meses. Se consideró que existía dependencia para las actividades básicas de la vida diaria cuando el test de Barthel era inferior a 60, y que el paciente requería un cuidador cuando el test de Barthel era inferior a 60 y/o el test de Pfeiffer puntuaba en 5 o más errores. Cuando la puntuación en la escala de Gijón era igual o superior a 10 se consideró que existía riesgo de problema social.
Se realizó un seguimiento de 12 meses recogiendo al cabo de ese tiempo la situación funcional, el número de ingresos hospitalarios y la supervivencia de los pacientes.
Las variables cualitativas se expresaron como porcentaje y se compararon con la prueba del Chi cuadrado. Las variables cuantitativas se expresaron como media con desviación estándar y se compararon mediante la prueba de la t de Student. En un análisis univariante se examinó la relación de cada variable con la mortalidad. Entre las variables con asociación significativa valoró la correlación entre las mismas con el test de Spearman eliminando aquellas que estaban relacionadas. El análisis multivariante se realizó mediante un modelo de regresión logística con selección de variables hacia atrás. Se consideró un nivel de significación estadística para p<0,05.
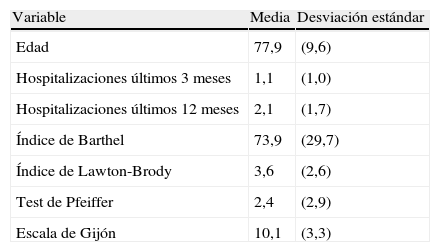
ResultadosEn el estudio PROFUND se incluyeron 1.632 pacientes y finalizaron el seguimiento 1.525. De ellos 688 tenían EPOC y han sido incluidos en este análisis. La edad media fue de 77,9 (9,6) años y un 28,6% eran mujeres. Las características de los pacientes se presentan en la tabla 2. Hay un predominio de pacientes con disnea grado 2 y 3 de la mMRC. Las enfermedades de inclusión más frecuentes son las cardiacas, nefrológicas y respiratorias.
Características de los pacientes
| Variable | Media | Desviación estándar |
| Edad | 77,9 | (9,6) |
| Hospitalizaciones últimos 3 meses | 1,1 | (1,0) |
| Hospitalizaciones últimos 12 meses | 2,1 | (1,7) |
| Índice de Barthel | 73,9 | (29,7) |
| Índice de Lawton-Brody | 3,6 | (2,6) |
| Test de Pfeiffer | 2,4 | (2,9) |
| Escala de Gijón | 10,1 | (3,3) |
| N | % | |
| Sexo | ||
| Varón | 491 | (71) |
| Mujer | 197 | (29) |
| Disnea, escala MRC (Medical Research Council) | ||
| 0 | 19 | (3) |
| 1 | 44 | (6) |
| 2 | 261 | (38) |
| 3 | 241 | (35) |
| 4 | 123 | (18) |
| Categorías | ||
| A | 532 | (77) |
| B | 497 | (72) |
| C | 631 | (92) |
| D | 45 | (6) |
| E | 182 | (26) |
| F | 135 | (20) |
| G | 141 | (20) |
| H | 87 | (13) |
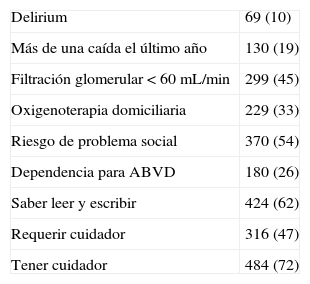
La puntuación media en el índice de Charlson fue 3,99 (2,07). Las comorbilidades (tabla 3) más frecuentes incluidas en el índice de Charlson fueron la insuficiencia cardiaca, la diabetes sin complicaciones, el infarto agudo de miocardio, la insuficiencia renal moderada y la enfermedad cerebrovascular. Otras comorbilidades muy frecuentes fueron la hipertensión arterial, la anemia, la fibrilación auricular, la dislipemia y la obesidad. El valor medio de hemoglobina en los pacientes anémicos fue de 10,8g/dl. Otras condiciones clínicas se presentan en la tabla 4. Tenían dependencia para las actividades básicas de la vida diaria 180 pacientes (26,3%) y precisaban cuidador 316 (46,9%). Sabían leer y escribir 424 pacientes (61,8%) y tenían riesgo de problema social 370 (53,8%). Casi la mitad de los pacientes tenían una filtración glomerular estimada inferior a 50ml/min.
Comorbilidades
| Incluidas en el índice de Charlson | |
| Infarto de miocardio | 202 (29) |
| Insuficiencia cardiaca | 403 (59) |
| Enfermedad arterial periférica | 86 (12) |
| Enfermedad cerebrovascular | 131 (19) |
| Demencia | 78 (11) |
| Enfermedad del tejido conectivo | 17 (2) |
| Ulcus péptico | 52 (8) |
| Hepatopatía leve | 34 (5) |
| Diabetes sin complicaciones | 238 (35) |
| Diabetes con daño orgánico | 96 (14) |
| Hemiplejia | 25 (4) |
| Insuficiencia renal moderada | 151 (22) |
| Tumor sólido sin metastasis | 66 (10) |
| Leucemia | 5 (1) |
| Linfoma | 2 (0) |
| Enfermedad hepática moderada o severa | 22 (3) |
| Tumor sólido con metastasis | 23 (3) |
| SIDA | 1 (0) |
| Otras | |
| Hipertensión arterial | 489 (71) |
| Fibrilación auricular | 235 (34) |
| Prótesis valvular | 22 (3) |
| Hipertensión pulmonar | 70 (10) |
| Enfermedad tromboembólica | 25 (4) |
| ERGE | 25 (4) |
| Litiasis biliar | 44 (6) |
| Diverticulosis | 10 (1) |
| Hipo o hipertiroidismo | 53 (8) |
| Dislipemia | 194 (28) |
| Obesidad (IMC > 30) | 142 (21) |
| Litiasis renal | 18 (3) |
| Infección urinaria de repetición | 20 (3) |
| Hiperplasia de próstata* | 102 (21) |
| Síndrome depresivo | 61 (9) |
| Trastorno de ansiedad | 15 (2) |
| Alcoholismo | 36 (5) |
| Tabaquismo activo | 58 (8) |
| Tuberculosis residual | 27 (4) |
| Bronquiectasias | 43 (6) |
| SAOS | 59 (9) |
| Osteoporosis | 50 (7) |
| Anemia (criterios OMS) | 416 (62) |
Los datos se expresan como n (%). *Dato referido sólo a varones.
ERGE: enfermedad por reflujo gastroesofágico; IMC: índice de masa corporal; OMS: Organización Mundial de la Salud; SAOS: síndrome de apnea obstructiva del sueño; SIDA: síndrome de inmunodeficiencia adquirida.
Otras condiciones
| Delirium | 69 (10) |
| Más de una caída el último año | 130 (19) |
| Filtración glomerular < 60 mL/min | 299 (45) |
| Oxigenoterapia domiciliaria | 229 (33) |
| Riesgo de problema social | 370 (54) |
| Dependencia para ABVD | 180 (26) |
| Saber leer y escribir | 424 (62) |
| Requerir cuidador | 316 (47) |
| Tener cuidador | 484 (72) |
Los datos se expresan como n (%).
ABVD: actividades básicas de la vida diaria.
Al cabo de un año fallecieron 258 pacientes (37,5%). Los pacientes fallecidos tenían más edad (79,7 versus 76,9 años; p=0,0002) y tenían mayores puntuaciones en el índice de Charlson (4,52 versus 3,66; p=0,0002) pero no había diferencia en el número de comorbilidades (3,05 versus 3,23; p=0,23). El número de ingresos en los tres meses previos era mayor en los pacientes fallecidos (1,30 versus 0,94; p=0,0003).
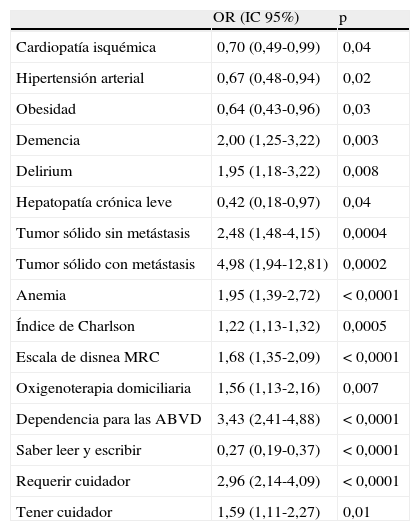
En la tabla 5 se presentan aquellas condiciones y comorbilidades que se asociaron con la mortalidad en el análisis univariante. En el estudio de correlación el delirium se asoció con la demencia (r2=0,23; p=0,0003) y la dependencia en las actividades básicas de la vida diaria con requerir un cuidador (r2=-0,62; p<0,0001) y con tenerlo (r2=-0,21; p=0,0004). El índice de Charlson estaba relacionado con los ingresos en los tres meses previos (r2=0,12; p=0,003) pero no con la edad ni con la escala de disnea.
Condiciones asociadas con la mortalidad
| OR (IC 95%) | p | |
| Cardiopatía isquémica | 0,70 (0,49-0,99) | 0,04 |
| Hipertensión arterial | 0,67 (0,48-0,94) | 0,02 |
| Obesidad | 0,64 (0,43-0,96) | 0,03 |
| Demencia | 2,00 (1,25-3,22) | 0,003 |
| Delirium | 1,95 (1,18-3,22) | 0,008 |
| Hepatopatía crónica leve | 0,42 (0,18-0,97) | 0,04 |
| Tumor sólido sin metástasis | 2,48 (1,48-4,15) | 0,0004 |
| Tumor sólido con metástasis | 4,98 (1,94-12,81) | 0,0002 |
| Anemia | 1,95 (1,39-2,72) | < 0,0001 |
| Índice de Charlson | 1,22 (1,13-1,32) | 0,0005 |
| Escala de disnea MRC | 1,68 (1,35-2,09) | < 0,0001 |
| Oxigenoterapia domiciliaria | 1,56 (1,13-2,16) | 0,007 |
| Dependencia para las ABVD | 3,43 (2,41-4,88) | < 0,0001 |
| Saber leer y escribir | 0,27 (0,19-0,37) | < 0,0001 |
| Requerir cuidador | 2,96 (2,14-4,09) | < 0,0001 |
| Tener cuidador | 1,59 (1,11-2,27) | 0,01 |
ABVD: actividades básicas de la vida diaria; IC 95%: intervalo de confianza del 95%; MRC: Medical Research Council; OR: odds ratio.
En el análisis multivariante siete condiciones se asociaron de forma independiente con la mortalidad (tabla 6). La mayor puntuación en el índice de Charlson, la existencia de un tumor sólido, la dependencia para las actividades de la vida diaria. La anemia y el grado de disnea se asocian con un aumento de mortalidad y la hipertensión arterial y saber leer y escribir con menor mortalidad. Los pacientes que no saben leer ni escribir son de mayor edad (79,4 años DE 9,1) que los que saben (77,0 años DE 9,8; p=0,002).
Condiciones asociadas con la mortalidad en el análisis multivariante
| OR (IC 95%) | P | |
| Índice de Charlson | 1,16 (1,06-1,27) | 0,002 |
| Tumor sólido | 2,32 (1,19-4,53) | 0,01 |
| Hipertensión arterial | 0,64 (0,43-0,97) | 0,03 |
| Anemia | 1,85 (1,25-2,73) | 0,002 |
| Escala de disnea mMRC | 1,59 (1,30-1,96) | 0,0008 |
| Dependencia para las ABVD | 2,04 (1,36-3,07) | 0,0006 |
| Saber leer y escribir | 0,22 (0,15-0,32) | 0,0005 |
ABVD: actividades básicas de la vida diaria; IC 95%: intervalo de confianza del 95%; MRC: Medical Research Council; OR: odds ratio.
Nuestro estudio analiza la influencia que tienen la presencia de comorbilidades y la discapacidad en la mortalidad de los pacientes con EPOC. Algunos estudios previos que han querido relacionar la comorbilidad y la mortalidad hacen referencia principalmente a la existente con las enfermedades cardiovasculares y el cáncer. Los pacientes incluidos en este estudio son pluripatológicos y con una gran carga de comorbilidad. Además, hemos tenido en cuenta un gran abanico de enfermedades asociadas. Todo ello nos permite valorar la influencia de la comorbilidad sobre la mortalidad en los pacientes con EPOC.
En nuestro estudio la puntuación media del índice de Charlson ha sido de 3,99, que es claramente superior a la descrita en otro estudio multicéntrico realizado en nuestro país6. Las enfermedades cardiovasculares, la diabetes, la dislipemia, la insuficiencia renal y la anemia han sido las comorbilidades más frecuentes. Su prevalencia es mayor que en otros estudios, pero esto es lo esperado al tratarse de PPP. Otras comorbilidades como los tumores (13%), la demencia (11%), la depresión (9%), el síndrome de apnea obstructiva del sueño (9%), la litiasis biliar (6%), el ulcus péptico (8%), los trastornos tiroideos (8%) y la osteoporosis (7%) tienen una frecuencia importante y no deben ser olvidadas.
La mortalidad al cabo de un año en nuestra serie fue alta (37,5%) como corresponde a PPP. Hemos observado que a mayor comorbilidad, medida con el índice de Charlson, hay mayor mortalidad. El valor pronóstico de este índice en la EPOC ya había sido establecido en otros estudios8. Sin embargo, algunas entidades como la anemia no están incluidas en este índice y nuestro estudio ha encontrado que tienen una gran influencia sobre la mortalidad. Anteriormente ya se había atribuido un efecto perjudicial a la anemia en la EPOC, ya que se asocia a peor capacidad funcional17 y a mayor mortalidad18.
Resulta sorprendente que en nuestro estudio el diagnóstico de hipertensión arterial se asociase a una menor mortalidad. Este hallazgo paradójico ya se ha descrito en la insuficiencia cardiaca19 y el 58% de nuestros pacientes la padecían. Al parecer, la relación de la tensión arterial con la mortalidad seguiría una curva en forma de U de manera que valores bajos y valores muy altos se asociarían con una mayor mortalidad. Además los valores más bajos de tensión arterial pueden indicar un mayor defecto de la función de bomba del corazón. La cardiopatía isquémica y la obesidad también se asociaron con menor mortalidad en el análisis univariante pero no en el multivariante. En el primer caso creemos que la correlación inversa entre hipertensión y cardiopatía isquémica explica este hallazgo. Aunque no podemos establecer la causalidad es probable que los pacientes con infarto, por un fallo de bomba, tengan cifras inferiores de presión arterial o bien que los pacientes con cifras de presión arterial más bajas, por cuadros de bajo gasto, puedan tener más infartos de miocardio. Y en el caso de la obesidad probablemente la diferencia de edad entre obesos y no obesos, cercana a los tres años, sea la responsable de este hallazgo. Todo ello puede ser motivo de controversia puesto que otros estudios han observado que la presencia de factores de riesgo cardiovascular aumenta el riesgo de muerte en pacientes con EPOC.
Aunque se ha argumentado que el índice de Barthel infraestima la discapacidad en los pacientes ancianos con EPOC20, en nuestro estudio la dependencia para las actividades de la vida diaria se asociaba con mayor mortalidad. En un estudio previo con un número reducido de pacientes ya se observó la presencia de una asociación entre dependencia funcional y mayor mortalidad en la EPOC21. En otro estudio22 en el que se utilizó una escala diferente, la Manchester Respiratory Activities of Daily Living Scale, se encontró un resultado similar. Ello probablemente refleje un estadio funcional más avanzado de las enfermedades concomitantes.
Saber leer y escribir constituye un factor de buen pronóstico. Se nos ocurren varias hipótesis que lo podrían justificar. Los pacientes con mayor nivel educativo podrían colaborar en su autocuidado y entender mejor las explicaciones sobre su enfermedad y por otro lado no saber leer y escribir suele reflejar la presencia de una clase social baja con problemas socioeconómicos importantes y con menor acceso a los recursos sanitarios.
Como ya se ha descrito23,24 los ancianos, especialmente aquellos con deficiencias cognitivas, tienen gran dificultad para realizar correctamente una espirometría. Todos los pacientes de nuestro estudio habían sido diagnosticados de EPOC con espirometría, pero muchos de ellos la habían realizado años antes y en el momento de ser incluidos en el estudio no eran capaces de realizarla de nuevo (11% tenían demencia, 19% enfermedad cerebrovascular y 26% dependencia para las actividades de la vida diaria). Por ello no hemos incluido los datos espirométricos. Esto supone una limitación que nos impide clasificar a los pacientes en grupos de gravedad de la EPOC. Sin embargo un 91,7% presentaba al menos una de las siguientes características en situación de estabilidad: FEV1<65%, saturación de O2 ≤ 90% o disnea grado 2 o superior en la escala mMRC. Por lo tanto, resulta evidente que presentaban una EPOC en grado al menos moderado.
Nuestros datos confirman que la comorbilidad y la discapacidad son dos factores pronósticos importantes en la EPOC. Por lo tanto, es necesario valorarlas con escalas específicas en todos los pacientes y tenerlas en cuenta en el tratamiento de los mismos.
FinanciaciónEl estudio ha sido financiado con la beca del Fondo de Investigaciones Sanitarias del Instituto de Salud Carlos III FIS 07/0047 del Ministerio de Sanidad y Consumo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
M. Bernabeu-Wittel, Hospitales Virgen del Rocío, Sevilla; A. Fuertes-Martín, Hospital Universitario, Salamanca; B. Barón-Franco, Hospital Juan Ramón Jiménez, Huelva; J. Murcia-Zaragoza, Hospital General de Alicante; C. Ramos-Cantos, Hospital de la Axarquía, Málaga; A. Alemán, Hospital Morales Meseguer, Murcia; A. Fernández-Moyano, Hospital San Juan de Dios del Aljarafe, Sevilla; M. Ollero-Baturone, Hospitales Virgen del Rocío, Sevilla; J. Galindo-Ocaña, Hospitales Virgen del Rocío, Sevilla; A. Escalera-Zalvide, Hospital Juan Ramón Jiménez, Huelva; M. Sánchez-Ledesma, Hospital Universitario, Salamanca; A. Mora-Rufete, Hospital General de Elche; J. Barbé Gil-Ortega, Hospital Vall d¿Hebrón, Barcelona; L. Moreno-Gaviño, Hospitales Virgen del Rocío, Sevilla; V. Rodríguez-Martínez, Hospital de Torrecárdenas, Almería; C. Luque-Amado, Hospital de la Serranía, Málaga; M. Romero-Jiménez, Hospital Infanta Elena, Huelva; M. Maíz-Jiménez, Hospital de la Serranía, Málaga; M.A. Soria-López, Clínica Virgen de la Vega, Murcia; M. Rincón-Gómez, Hospitales Virgen del Rocío, Sevilla; F. Martínez, Hospital Virgen Macarena, Sevilla; J. Medina, Hospital 12 de Octubre, Madrid; N. Ramírez-Duque, Hospitales Virgen del Rocío, Sevilla; P. Giner, Hospital San Cecilio, Granada; B. Massa, Hospital de Villajoyosa, Alicante; T. Martínez, Hospital Juan Ramón Jiménez, Huelva; M.F. Fernández-Miera, Hospital Marqués de Valdecilla, Santander; S. Ruiz, Hospital de Inca, Mallorca; J.M. Machín-Lázaro, Hospital de Guadalajara, Guadalajara; I. Novo Valeiro, Hospital Universitario, Salamanca; G. Ternavasio, Hospital Universitario, Salamanca; M. Godoy, Hospital de la Serranía, Málaga; J. Aligué, Hospital de Manresa, Barcelona; L. Feliu-Mazaria, Hospital General de Palma, Mallorca; M. Cassani-Garza, Hospitales Virgen del Rocío, Sevilla; F. Formiga, Hospital de Bellvitge, Barcelona; E. Sacanella, Hospital Clínico, Barcelona; M.L. Rodríguez-Benedito, Hospital General de Requena, Valencia; M. Castillo-Blasco, Hospital Dr. Moliner, Valencia; M.M. Pérez-Barquero, Hospital Reina Sofía, Córdoba; E. Villegas-Bruguera, Hospital Dos de Maig, Barcelona; B. Pinilla, Hospital Gregorio Marañón, Madrid; L. Abella-Vázquez, Hospital Nuestra Sra. de la Candelaria, Tenerife; J. Forteza-Rey, Hospital Son Dureta, Palma de Mallorca; J. Díez-Manglano, Hospital Royo Villanova, Zaragoza; C. Morales, Hospital de Manresa, Barcelona; A. Tejera-Concepción, Hospital Nuestra Sra. de la Candelaria, Tenerife; P. Tenllado-Doblas, Hospital Dr. Moliner, Valencia; F. Medrano-González, Hospital de Albacete, Albacete; F. Martos, Hospital de Benalmádena, Málaga; A.Muela-Molinero, Hospital de León, León; M. Albert-Coll, Hospital de Manacor, Palma de Mallorca; M.D. Nieto-Martín, Hospitales Virgen del Rocío, Sevilla; A. Ruiz-Cantero, Hospital de la Serranía, Málaga; F. Díez, Hospital de Torrecárdenas, Almería; M. Aguayo-Canela, Hospital Virgen Macarena, Sevilla; C. San Román, Hospital de la Axarquía, Málaga; C. de la Calle-Cabrera, Hospital Universitario, Salamanca; H. Llorente-Cancho, Hospital Universitario, Salamanca; S. Gómez-Lesmes, Hospital Universitario, Salamanca; y A. Sanjosé-Laporte, Hospital Vall d¿Hebrón, Barcelona.
El presente estudio ha sido aprobado por el comité ético de los Hospitales Universitarios Virgen del Rocío.