La enfermedad vascular es la causa más frecuente de morbimortalidad, y su prevalencia incrementa con la edad. Los pacientes muy añosos no se encuentran incluidos en los estudios sobre enfermedad vascular, desconociéndose sus características y tratamientos.
ObjetivoConocer las características clínicas de los pacientes nonagenarios hospitalizados en servicios de medicina interna con diagnóstico de EV establecida y la adecuación de su manejo farmacológico.
Material y métodosEl Registro NONAVASC-2 es un estudio observacional, prospectivo y multicéntrico. Se incluyeron pacientes hospitalizados por cualquier causa. La recogida de datos se realizó a través de una base anonimizada online con parámetros sociodemográficos, clínicos, analíticos, terapéuticos y evolutivos.
ResultadosSe incluyeron 1.049 pacientes con una edad media de 93,14 años (57,8% mujeres). La prevalencia de los factores de riesgo fue muy elevada: hipertensión (84,9%), dislipemia (50,9%) y diabetes mellitus (29,4%). El 33,4% presentaba dependencia grave/total. El 82,9% recibía tratamiento antitrombótico (53,7% antiagregantes, 25,4% anticoagulación y 3,8% doble terapia). Solo el 38,2% recibía estatinas. El porcentaje de dependencia (39,2 vs. 24,1%; p=0,00) y deterioro cognitivo grave (30,8 vs. 13,8%; p=0,00) era significativamente mayor entre los pacientes que no las recibían. El 19% falleció durante el ingreso.
ConclusiónLos pacientes nonagenarios con EV presentan una elevada comorbilidad, dependencia y mortalidad. A pesar de estar en prevención secundaria, el 17% de ellos no recibía antitrombóticos y solo el 38% estatinas. Esta infraprescripción está condicionada por la situación funcional, entre otros factores, por lo que es necesario realizar más estudios para conocer el impacto sobre su pronóstico.
Vascular disease is the most frequent cause of morbidity and mortality and its prevalence increases with age. Old patients are not included in studies on vascular disease, their characteristics and treatments being unknown.
ObjectiveKnow the clinical characteristics of nonagenarian patients hospitalized in Internal Medicine services with a diagnosis of established VD and the adequacy of their pharmacological management.
Material and methodsThe NONAVASC-2 registry is an observational, prospective, multicentre study. Hospitalized patients for any cause were included. Data collection was carried out through an anonymous online database with sociodemographic, clinical, analytical, therapeutic and evolutionary parameters.
ResultsOne thousand forty-nine patients with a mean age of 93.14 years (57.8% women) were included. The prevalence of risk factors and VD was high: hypertension (84.9%), dyslipidemia (50.9%) and diabetes mellitus (29.4%). 33.4% presented severe-total dependency. 82.9% received antithrombotic treatment (53.7% antiplatelets, 25.4% anticoagulation and 3.8% double therapy). Only 38.2% received statins. The percentage of severe dependence (39.2% vs 24.1%; p=0.00) and severe cognitive impairment (30.8% vs 13.8%; p=0.00) was significantly higher among patients who did not receive them. 19% died during admission.
ConclusionsNonagenarian patients with VD present high comorbidity, dependence and mortality. Despite being in secondary prevention, 17% did not receive antithrombotics and only 38% received statins. The underprescription is conditioned, among other factors, by the functional status. More studies are necessary to determine the impact of this issue on their prognosis.
La enfermedad vascular (EV) es la principal causa de morbi-mortalidad mundial1,2. Su prevalencia se incrementa con la edad y esta es a su vez uno de sus factores más determinantes3,4.
El incremento progresivo de la esperanza de vida ha conducido a que nuestra población esté cada vez más envejecida. Proyecciones demográficas realizadas por Eurostat calculan que el porcentaje de personas ≥80 años de la Unión Europea pasará del 5,8 al 14,6% entre 2019 y 21005 y las personas >90 años crecerán desde 4,25 millones en 2015 hasta 13,66 millones en 20506. En España, la esperanza de vida actualmente es de 81,2 años, pero prácticamente alcanzará los 90 para el año 21003.
Se estima que el 25% de los nonagenarios presenta EV establecida4. Los pacientes ancianos tienen además de un mayor número de eventos y peor pronóstico. La fragilidad, la comorbilidad, la pluripatología y el deterioro cognitivo determinan que este grupo etario esté infrarrepresentado en la mayoría de los ensayos clínicos, no disponiéndose de guías de práctica clínica basadas en la evidencia, extrapolándose las recomendaciones de poblaciones más jóvenes y aconsejándose individualizar las decisiones. Esta situación manifiesta la necesidad de realizar estudios de vida real para obtener evidencia sobre las mejores estrategias terapéuticas y, para ello, es necesario conocer las características y el abordaje de la EV que se realiza en los pacientes de edad avanzada.
Por estos motivos, se decidió llevar a cabo el Registro NONAVASC-2, cuyo objetivo principal era conocer las características clínicas, así como el grado de adecuación del manejo farmacológico de los pacientes nonagenarios con EV establecida ingresados, por cualquier motivo, en los servicios de medicina interna de hospitales españoles.
Material y métodosEl Registro NONAVASC-2 es un estudio observacional, prospectivo, multicéntrico, realizado en servicios de medicina interna de 37 hospitales de todas las comunidades autónomas españolas (a excepción de Murcia, Islas Baleares, Ceuta y Melilla). Participaron 38 médicos investigadores. Se solicitó a cada uno de ellos la inclusión consecutiva de al menos 10 pacientes de ≥90 años, que tuvieran historia previa de EV documentada y/o que hubieran ingresado por una complicación vascular (coronaria y/o cerebrovascular y/o enfermedad arterial periférica) y que dieran su consentimiento informado por escrito o vía telefónica (debido a la pandemia COVID-19). En aquellos casos en los que la situación clínica o cognitiva del paciente no permitiese la firma del consentimiento informado, dicha actuación se delegó en el cuidador principal. La inclusión de los pacientes se llevó a cabo entre mayo de 2017 y marzo de 2021. La recogida de datos se realizó a través de una base anonimizada online, en la que se incluyeron parámetros sociodemográficos, clínicos, analíticos, terapéuticos y evolutivos.
La enfermedad coronaria se definió como angina estable, síndrome coronario agudo o procedimiento de revascularización coronaria. La enfermedad cerebrovascular se clasificó en accidente isquémico transitorio o ictus. La enfermedad arterial periférica se definió como claudicación intermitente, revascularización o amputación. La clasificación de la fibrilación articular (FA) paroxística, permanente o persistente se realizó según las guías para el diagnóstico de FA ESC 20207. El riesgo trombótico y hemorrágico fue evaluado mediante las escalas CHA2DS2-VASc y HAS-BLED. Se consideraron con riesgo alto de hemorragia las puntuaciones en la escala HAS-BLED ≥3 puntos8.
La evaluación de la situación social, funcional y cognitiva se realizó al ingreso, mediante una entrevista personal con el paciente o cuidador principal. El grado de comorbilidad fue evaluado a través del índice de Charlson9, la funcionalidad mediante el índice de Barthel10, el grado de deterioro cognitivo mediante la escala Pfeiffer11. Se consideró comorbilidad elevada un Charlson ≥3 puntos; dependencia grave o total un índice de Barthel <35 y grado de deterioro cognitivo avanzado cuando la suma de errores en la escala Pfeiffer fue ≥8 puntos. Se recogieron los tratamientos al ingreso y al alta agrupados por categorías terapéuticas. El proyecto fue aprobado por el Comité de Ética de la Investigación Clínica con medicamentos (CEIm) del Hospital Universitario de La Princesa en 2017. Contó con el auspicio de la Fundación Española de Medicina Interna y de la Sociedad Española de Medicina Interna.
Análisis estadísticoLa descripción de los datos cualitativos se realizó con frecuencias absolutas y porcentajes. Los datos cuantitativos mediante media±desviación estándar o mediana y rango intercuartílico, según dichas variables siguieran o no una distribución normal. El comparativo de variables cualitativas se realizó con el test de Chi-cuadrado (χ2) o el test exacto de Fisher. Todas las pruebas estadísticas se consideraron bilaterales y, como valores significativos, aquellas con un error alfa <0,05 (nivel de confianza del 95%). Los datos se analizaron con el programa SPSS® Statistics versión 25.
ResultadosSe incluyeron un total de 1.049 pacientes, con predominio del sexo femenino (57,8%) y una edad media de 93,14 (±2,71) años. Las características clínicas se describen en la tabla 1. La prevalencia de los factores de riesgo vascular fue elevada: 84,9% de hipertensión arterial y 50,9% de dislipemia. El 51,3% de los pacientes habían sufrido enfermedad cerebrovascular, el 42,2% cardiopatía isquémica y el 16% afectación arteriosclerótica polivascular (≥2 territorios).
Características basales de los pacientes al ingreso hospitalario del Registro NONAVASC-2
| Registro NONAVASC-2 | n=1.049 |
|---|---|
| Edad media al ingreso (años) | 93,14 (±2,71) |
| Sexo femenino | 606 (57,8%) |
| Factores de riesgo vascular previo al ingreso | |
| Hipertensión arterial | 878 (84,9%) |
| Diabetes | 304 (29,4%) |
| Dislipemia | 522 (50,9%) |
| Obesidad | 73 (18,9%) |
| Sobrepeso | 134 (34,6%) |
| Tabaquismo activo | 22 (2,2%) |
| Consumo de alcohol | 59 (5,8%) |
| Ejercicio físico regular | 170 (16,7%) |
| Antecedente de FA previo al ingreso | 430 (41,6%) |
| Más de 10 años de evolución | 74 (21,8%) |
| Inicio entre 5-10 años previos | 188 (55,5%) |
| Inicio entre 1-4 años previos | 77 (22,7%) |
| Tipos de FA | |
| Permanente | 310 (75,8%) |
| Persistente | 18 (4,4%) |
| Paroxística | 81 (19,8%) |
| Enfermedad vascular previa al ingreso | |
| Insuficiencia cardiaca | 430 (41,7%) |
| Clasificación NYHA | |
| I-II | 227 (63,6%) |
| III-IV | 130 (36,4%) |
| Enfermedad vascular concomitante en IC | |
| Cardiopatía isquémica | 245 (57%) |
| Cerebrovascular | 185 (43%) |
| FA | 244 (56,7%) |
| Cardiopatía isquémica | 436 (42,2%) |
| Síndrome coronario agudo | 326 (77,1%) |
| Revascularización | 157 (31,4%) |
| Angina estable | 173 (42,7%) |
| Enfermedad cerebrovascular | 530 (51,3%) |
| Ictus | 360 (66,3%) |
| Tipos | |
| Isquémico | 328 (95,1%) |
| Hemorrágico | 17 (4,9%) |
| AIT | 208 (40,6%) |
| Arteriopatía periférica sintomática | 126 (12,2%) |
| Aneurisma Aórtico Abdominal | 30 (2,9%) |
| Insuficiencia renal moderada-severa (EFG<45mL/min) | 373 (36,4%) |
| Colesterol LDL (mg/dL) | 92,8 (±34,04) |
| Colesterol LDL<55mg/dL (%) | 57 (14,1%) |
| Hemoglobina glicada (%) | 7,0 (±1,2) |
| Antecedente de afectación polivascular (≥2 territorios) | 165 (16%) |
| Otras comorbilidades | |
| Demencia | 379 (37%) |
| Delirium | 226 (22,5%) |
| Hepatopatía crónica moderada/severa | 6 (0,6%) |
| EPOC | 154 (15%) |
| Cáncer | 107 (10,4%) |
AIT: accidente isquémico transitorio; EFG: estimación de filtrado glomerular; EPOC: enfermedad pulmonar obstructiva crónica; FA: fibrilación auricular; NYHA: New York HeartAssociation.
El 41,6% presentaban diagnóstico previo de FA al ingreso, en su mayoría FA permanente (75,8%). Un total de 134 pacientes (13%) había sufrido una hemorragia previa. El sangrado digestivo fue la localización más frecuente y precisaron hospitalización el 56,7% de los casos.
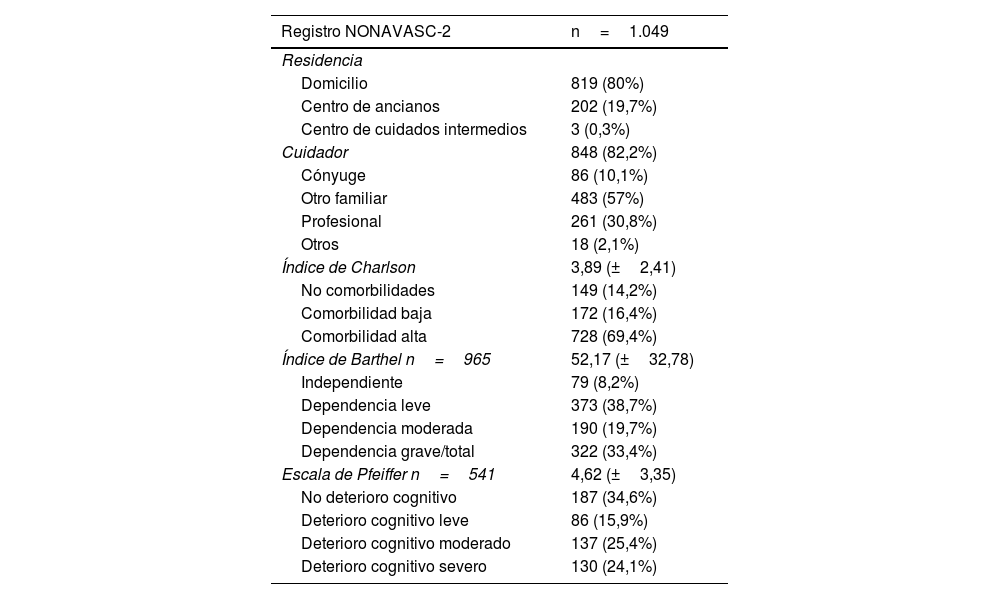
Características sociales y funcionalesEl 80% de los pacientes residían en su domicilio. La situación social y funcional al ingreso se describe en tabla 2. El 38,7% de los pacientes presentaban dependencia leve para las actividades básicas de la vida diaria. La media de caídas al año fue de 1,32 (±1,43). En cuanto a la situación cognitiva, el 24,1% presentaba deterioro avanzado.
Características sociales y funcionales al ingreso hospitalario de los pacientes del Registro NONAVASC-2
| Registro NONAVASC-2 | n=1.049 |
|---|---|
| Residencia | |
| Domicilio | 819 (80%) |
| Centro de ancianos | 202 (19,7%) |
| Centro de cuidados intermedios | 3 (0,3%) |
| Cuidador | 848 (82,2%) |
| Cónyuge | 86 (10,1%) |
| Otro familiar | 483 (57%) |
| Profesional | 261 (30,8%) |
| Otros | 18 (2,1%) |
| Índice de Charlson | 3,89 (±2,41) |
| No comorbilidades | 149 (14,2%) |
| Comorbilidad baja | 172 (16,4%) |
| Comorbilidad alta | 728 (69,4%) |
| Índice de Barthel n=965 | 52,17 (±32,78) |
| Independiente | 79 (8,2%) |
| Dependencia leve | 373 (38,7%) |
| Dependencia moderada | 190 (19,7%) |
| Dependencia grave/total | 322 (33,4%) |
| Escala de Pfeiffer n=541 | 4,62 (±3,35) |
| No deterioro cognitivo | 187 (34,6%) |
| Deterioro cognitivo leve | 86 (15,9%) |
| Deterioro cognitivo moderado | 137 (25,4%) |
| Deterioro cognitivo severo | 130 (24,1%) |
Categorías índice de Barthel: independiente 100 puntos; dependencia leve ≥60; dependencia moderada 40-55; dependencia grave/total <35. Categorías escala de Pfeiffer: no deterioro cognitivo 0-2 errores; deterioro leve 3-4 errores; moderado 5-7; severo 8-10.
La puntuación media en la escala CHA2DS2-VASc y HAS-BLED fue de 5,72 (±1,40) y 3,08 (±1,15) puntos, respectivamente. Se consideraron con riesgo intermedio de hemorragia el 30,6% y elevado el 69,4%.
Descripción de los motivos de ingreso hospitalario y mortalidadLos principales motivos de ingreso fueron la enfermedad no vascular (57%), principalmente las infecciones, seguido de la EV (43%). Dentro de la causa vascular: insuficiencia cardiaca (64,6%), FA (36,3%) y cardiopatía isquémica (26,1%). El 71,8% habían estado ingresados durante el último año, con una media de 1,32 ingresos/año. El 19% de los pacientes fallecieron durante el ingreso (causa vascular, 47,7%).
Tratamiento habitual al ingresoAl ingreso, la media de principios activos que estaban prescritos fue de 8,25 (±3,57), con 8,92 (±4,51) comprimidos. Se produjeron cambios al alta en el 46,3%, sin modificarse la media de comprimidos, siendo 8,95 (±4,14).
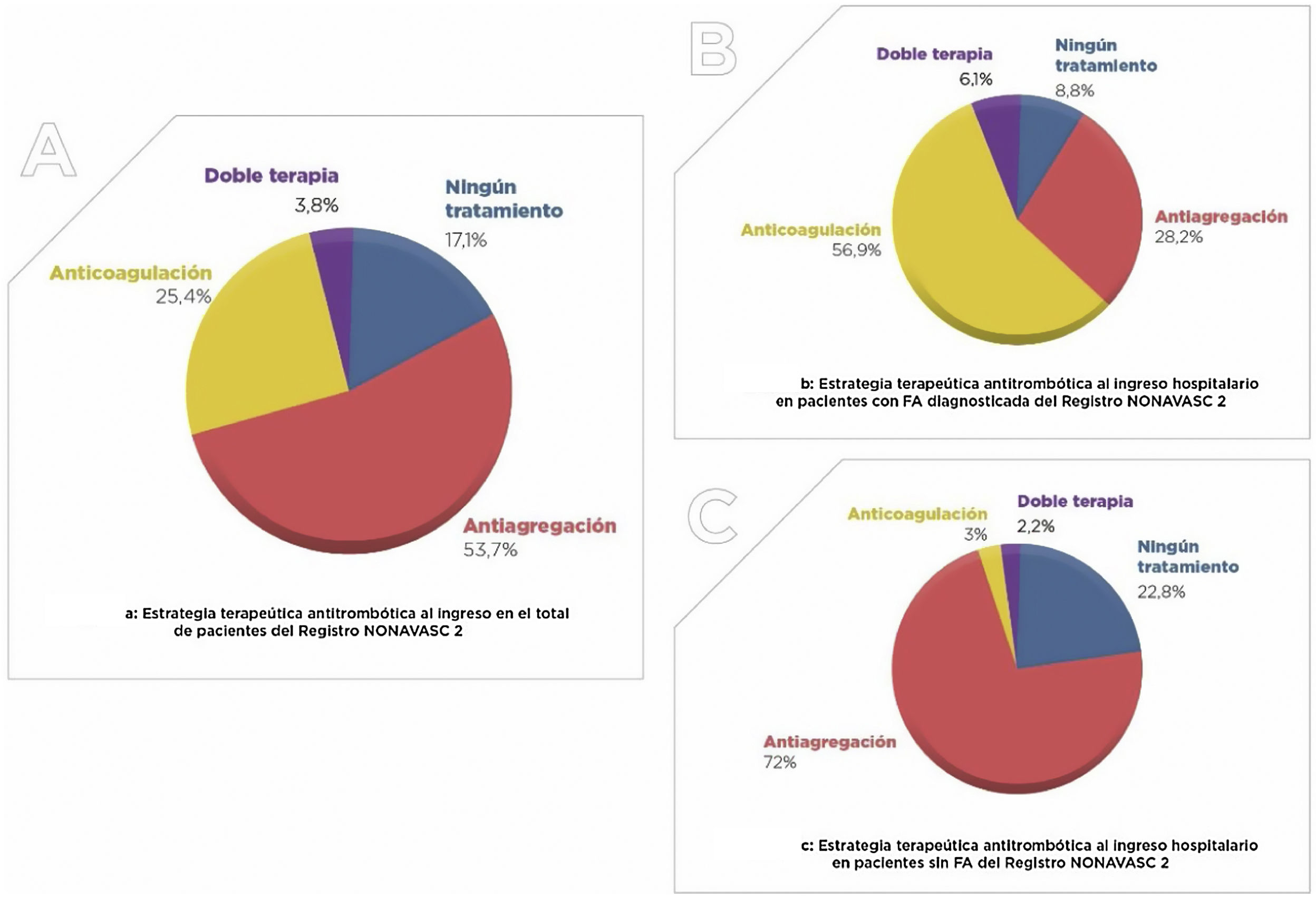
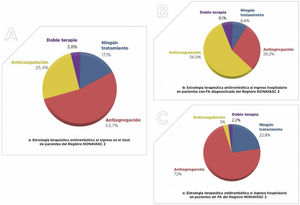
De la cohorte total de pacientes y, a pesar de encontrarse todos en prevención secundaria, solo el 82,9% estaban recibiendo algún tratamiento antitrombótico. La estrategia terapéutica antitrombótica al ingreso se muestra en la figura 1. El 47,2% recibía ácido acetilsalicílico, el 14,9% otros antiagregantes, el 15,5% anti-vitamina K, el 11,5% anticoagulantes de acción directa y el 2,2% heparinas de bajo peso molecular.
Tratamiento antitrombótico al ingreso de los pacientes incluidos en el Registro NONAVASC-2. A) Estrategia terapéutica antitrombótica al ingreso en el total de pacientes del Registro NONAVASC-2. B) Estrategia terapéutica antitrombótica al ingreso hospitalario en pacientes con FA diagnosticada del Registro NONAVASC-2. C) Estrategia terapéutica antitrombótica al ingreso hospitatalario en pacientes sin FA del Registro NONAVASC-2.
Entre los pacientes que presentaban FA (n=430), recibían anticoagulación solo el 56,9%, antiagregación el 28,2% y ningún tratamiento antitrombótico el 8,8% de los casos.
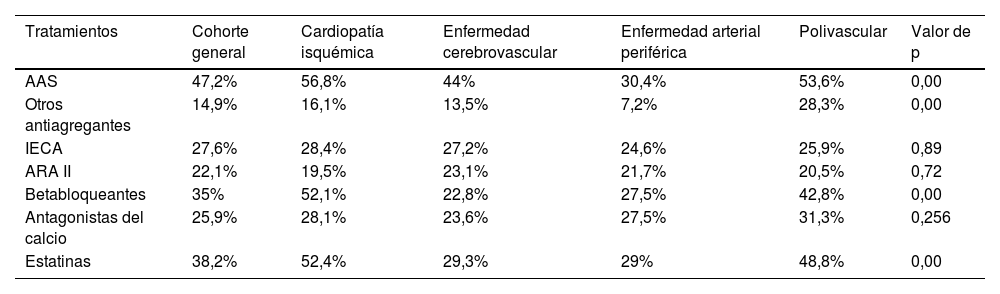
El análisis comparativo de tratamientos al ingreso y la EV por territorios se muestra en la tabla 3.
Correlación entre los tratamientos indicados y la enfermedad vascular por territorios mediante análisis estadístico Chi-Cuadrado
| Tratamientos | Cohorte general | Cardiopatía isquémica | Enfermedad cerebrovascular | Enfermedad arterial periférica | Polivascular | Valor de p |
|---|---|---|---|---|---|---|
| AAS | 47,2% | 56,8% | 44% | 30,4% | 53,6% | 0,00 |
| Otros antiagregantes | 14,9% | 16,1% | 13,5% | 7,2% | 28,3% | 0,00 |
| IECA | 27,6% | 28,4% | 27,2% | 24,6% | 25,9% | 0,89 |
| ARA II | 22,1% | 19,5% | 23,1% | 21,7% | 20,5% | 0,72 |
| Betabloqueantes | 35% | 52,1% | 22,8% | 27,5% | 42,8% | 0,00 |
| Antagonistas del calcio | 25,9% | 28,1% | 23,6% | 27,5% | 31,3% | 0,256 |
| Estatinas | 38,2% | 52,4% | 29,3% | 29% | 48,8% | 0,00 |
AAS: ácido aetilsalicílico; ARA II: antagonistas de receptores de angiotensina II; IECA: inhibidores de la enzima convertidora de angiotensina.
Polivascular (variable agrupada, afectación de ≥2 territorios).
De la cohorte general, el 35% recibía betabloqueantes, aumentando el porcentaje hasta el 52,1% en los pacientes con cardiopatía isquémica y el 42,8% en aquellos con afectación polivascular. En relación al tratamiento hipolipemiante, el 38,2% de la muestra recibía estatinas, variando la distribución según el territorio vascular afectado (el 52,4% en cardiopatía isquémica frente al 29% en enfermedad arterial periférica). El colesterol LDL medio al ingreso fue de 92,8mg/dL (±34,04). Solo el 21,2% de los pacientes presentaba un colesterol LDL menor de 55mg/dL y el 38,9% menor de 70mg/dL.
El tratamiento diurético se empleó con mayor frecuencia en el subgrupo de pacientes con insuficiencia cardiaca con respecto a la población general: diuréticos de asa (79,7 vs. 55,6%) y los ahorradores de potasio (19,4 vs. 10,5%).
La mayoría de los pacientes diabéticos recibían antidiabéticos orales (64,4%) y el 29,4% insulina. El control metabólico fue bueno con una hemoglobina glicosilada media de 7,0% (±1,2).
El uso de benzodiacepinas fue elevado (39,3%), así como de antipsicóticos (35,6%) o antidepresivos (25,4%).
Análisis de la influencia de la dependencia y el deterioro cognitivo sobre las prescripciones farmacológicas al ingresoEntre los pacientes sin FA que recibían algún tratamiento antitrombótico, el porcentaje de pacientes con dependencia grave era mayor con respecto a los que no lo recibían, pero sin alcanzar la significación estadística (37,4 vs. 32,5%; p=0,32). Sin embargo, en el subgrupo de pacientes con FA, el porcentaje de dependencia grave entre los pacientes antiagregados era significativamente mayor con respecto a los anticoagulados (38,9 vs. 22,8%; p=0,005).
Se observó que el porcentaje de pacientes dependientes graves fue significativamente mayor en los que no recibían BSRAA en comparación con los que sí los tomaban (38,4 vs. 28,1%; p=0,001). Así mismo, este porcentaje fue mayor en los que no recibían tratamiento con betabloqueantes (36,8 vs. 27%; p=0,002) y en los no tratados con estatinas (39,2 vs. 24,1%; p=0,00).
En cuanto al deterioro cognitivo avanzado, su prevalencia también fue superior en los pacientes que no recibían estatinas (30,8 vs. 13,8%; p=0,00) y en los no tratados con BSRAA (28,9 vs. 19%; p=0,007).
DiscusiónEl estudio NONAVASC-2 ha evaluado las características de los pacientes con EV establecida en pacientes >90 años ingresados en los servicios de medicina interna por cualquier motivo.
Nuestros datos muestran una distribución similar a la del registro nacional de Mostaza et al., que incluía a 59.423 nonagenarios, de los cuales 14.302 presentaban EV establecida12. La distribución por sexos fue la esperada, ya que las mujeres tienen una mayor esperanza de vida13. En nuestro registro la enfermedad cerebrovascular fue la EV más frecuente, superando a la cardiopatía isquémica. Esta distribución difiere respecto a la población general y puede explicarse al ser la más prevalente en mujeres y aumentar su frecuencia conforme avanza la edad14.
Respecto a las características basales de nuestros pacientes cabe destacar que la mayoría vivían en domicilio (80%), tal y como ocurre en otras series de nonagenarios ingresados en MI12,15–17. El 37% presentaba algún grado de deterioro cognitivo. Esta elevada prevalencia entra dentro de lo esperable, según lo descrito en la literatura18, aunque es mayor que la descrita en otras series12,16,17. Más del 50% de nuestros pacientes tenían dependencia moderada o grave y 3 de cada 4 tenían un alto grado de comorbilidad. Estos datos concuerdan con lo descrito en registros similares12,15,19–20 y corroboran la alta morbilidad asociada a la EV.
La prevalencia de la polifarmacia se ha visto incrementada en los últimos años en las personas ancianas, siendo más frecuente en >80 años21. La polifarmacia afecta negativamente a los pacientes ancianos, conduciendo a un aumento de la fragilidad, hospitalizaciones e incluso mortalidad22,23. En nuestra cohorte, los pacientes nonagenarios presentan polifarmacia, con un número medio de comprimidos por día cercano a 9. Tras el alta hospitalaria no se objetiva prácticamente desprescripción, a pesar de que esta estrategia forme parte de la buena práctica clínica, recomendable en los pacientes ancianos, inclusive con EV24.
Según las guías de práctica clínica todos los nonagenarios incluidos en este registro deberían estar al menos antiagregados al tratarse de prevención secundaria25. Sin embargo, el 17,1% no recibía ningún tratamiento antitrombótico. Esta proporción de pacientes fue inferior o similar a otras cohortes12,26. El riesgo hemorrágico elevado, las caídas y los antecedentes de hemorragia previa son más frecuentes en pacientes ancianos y suponen algunas de las limitaciones en la prescripción de terapia antitrombótica27. En nuestra muestra el 69,4% presentaban riesgo elevado de sangrado según la escala HAS-BLED y el 13% antecedentes de eventos hemorrágicos, lo cual podría explicar por qué parte de nuestros pacientes no recibían tratamiento antitrombótico.
La prevalencia de FA al ingreso fue muy significativa (41,6%). Debido a las características intrínsecas de nuestra población, la carga trombótica fue muy elevada, siendo el valor medio de CHA2DS2-VASc de 5,72. Dentro de este subgrupo, el 88% de los pacientes no tenía tratamiento antitrombótico y el 28,8% estaba antiagregado. Estos datos se asemejan a los del registro ESFINGE28, aunque difieren ligeramente de los resultados obtenidos en cohortes previas como el NONAVASC29, donde el 13,8% no recibían tratamiento y el 17,8% estaba bajo tratamiento antiagregante. En cualquier caso, estos resultados demuestran que el uso de la antiagregación como estrategia antitrombótica en FA sigue siendo elevado, probablemente condicionado por la falsa percepción de asociarse a un menor riesgo hemorrágico en comparación con los anticoagulantes, pese a que la evidencia científica actual ha desmentido este hecho30.
Cabe destacar que en el grupo de pacientes con FA que no recibían anticoagulación oral o que recibían solo antiagregación, el porcentaje de dependencia grave era significativamente mayor que en los anticoagulados. Estos datos sugieren que la dependencia grave podría ser uno de los principales condicionantes de la infraprescripción de anticoagulación oral en estos pacientes.
Las estatinas eran parte del tratamiento solo del 38% de los pacientes, un porcentaje menor que el descrito en la literatura12,26. En nuestra cohorte, el grupo de pacientes sin estatinas presentaba significativamente mayor dependencia grave y mayor deterioro cognitivo grave. La mayor fragilidad de los pacientes ancianos y el miedo a los efectos secundarios son algunos de los factores que conducen a no prescribir este grupo terapéutico12. Sin embargo, el uso de estatinas en prevención secundaria en ancianos ha demostrado ser seguro y eficaz31,32.
En nuestra cohorte, los pacientes con antecedentes de cardiopatía isquémica tenían más posibilidades de recibir un tratamiento adecuado a las guías de práctica clínica25, probablemente, debido a la mayor percepción de riesgo de la afectación cardiaca por parte de los profesionales, así como una mayor evidencia respecto a los tratamientos en pacientes de edad avanzada con afectación de este territorio vascular. Paradójicamente, los pacientes con EV más avanzada, como es la enfermedad arterial periférica, fueron los peores tratados. Esto pone de manifiesto la necesidad de realizar más estudios y registros en población anciana para mejorar el nivel de evidencia acerca de la eficacia y seguridad de los tratamientos que ofrecemos en este grupo etario.
La mortalidad intrahospitalaria en nuestra serie fue del 19%, cifra elevada pero similar a la descrita en otras series nacionales e internacionales de pacientes nonagenarios16,17,26,33. Las principales causas de mortalidad en nonagenarios descritas son las enfermedades infecciosas seguidas de la EV, destacando la insuficiencia cardiaca terminal16,17,34–36, de forma similar a nuestra cohorte.
Este estudio presenta diversas limitaciones. Los hallazgos descritos solo pueden compararse con poblaciones de ancianos hospitalizados. El Registro NONAVASC-2 es un estudio transversal, que impide conocer la causalidad, por lo que, únicamente, podemos generar hipótesis asociativas. Asimismo, la información registrada se obtuvo a partir de entrevistas clínicas con los pacientes o familiares y los datos registrados en las historias clínicas; por ello, no se puede descartar cierto grado de sesgo de información. Destacar que parte del periodo de inclusión tuvo lugar durante la pandemia COVID-19, lo que generó dificultades en la recogida de algunas variables relacionadas con la demencia, la fragilidad o el estado nutricional, condicionando que no pudieran ser incluidas para los análisis. A pesar de todo, creemos que este estudio tiene importantes fortalezas ya que se trata de un estudio multicéntrico nacional, con un importante tamaño muestral, y que ha permitido dar contestación a los objetivos planteados.
ConclusionesLos pacientes nonagenarios ingresados en medicina interna con EV establecida presentan una elevada tasa de comorbilidad, dependencia y mortalidad. La mayoría de los pacientes en prevención secundaria recibían algún tipo de tratamiento antitrombótico, sin embargo, menos de la mitad recibían tratamiento con otros fármacos que han demostrado su beneficio vascular (estatinas, BSRAA o betabloqueantes). La infraprescripción de estos tratamientos parece estar condicionada por el grado de dependencia grave y, probablemente por otros aspectos sociales y cognitivos, pudiendo condicionar el pronóstico de estos pacientes. Estos resultados resaltan la necesidad de realizar más estudios de cara a obtener mejores evidencias sobre el manejo clínico recomendable para una población cada vez más envejecida.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNo ha existido conflicto de intereses a la hora de la realización de este estudio, ni redacción del manuscrito.
AgradecimientosQueremos dar las gracias a S&H Medical Science por el soporte logístico del estudio, a Nidia Paiva (coordinadora de bases de datos de la SEMI durante el análisis del registro), a Almudena Villa por la colaboración en la elaboración del manuscrito, a la Dra. Suárez como coordinadora del registro y a todos los investigadores del estudio NONAVASC-2: J. Castiella, M.P. Rosich, I. Torrente, J. Franco, J.N. Alcalá, J.L. Lozano, J. Díez, F.J. Fresco, M. Suárez, J.I. Molina, L. Inglada, A. García, M.J. Romero, B. Batalla, I. Campodarve, J.F. Gómez, J. Portillo, M. Urcelay, A.B. Porto, P. Vázquez, R. Rodil, M. González, E. Guevara, I. Sellés, F. Formiga, A. Asenjo, J.M. Mostaza, F.J. Polo y G. Tiberio.