Introducción
El delirium o síndrome confusional agudo (SCA) es uno de los trastornos mentales orgánicos más frecuentes, que puede aparecer en pacientes de todas las edades, pero fundamentalmente en los de mayor edad. Los pacientes que lo presentan suelen tener una mayor morbimortalidad, detectada ya sea en la evaluación al alta hospitalaria o en los controles de seguimiento posteriores 1-5.
La frecuencia de presentación de SCA es muy variable, habiéndose descrito que entre el 10% y el 56% de los pacientes ancianos puede presentarlo durante una hospitalización 1-7. El delirium puede detectarse ya en la evaluación inicial (10%-25% de los pacientes que acuden a un hospital general) y, por otra parte, afectar a entre el 15% y el 35% de los pacientes durante un ingreso hospitalario 4. Probablemente el SCA es un problema más frecuente en los pacientes hospitalizados debido a una intervención quirúrgica, siendo el paradigma de ello el paciente anciano ingresado por fractura de fémur 8,9.
Frecuentemente el SCA se infradiagnostica (entre un tercio o dos tercios de los casos) 6, especialmente en su forma hipoactiva, y en consecuencia no es tratado adecuadamente 10,11. Respecto a la etiología es en la mayoría de las ocasiones multifactorial 3,4, resultando de la interacción entre la susceptibilidad del paciente (factores predisponentes) y factores etiológicos externos (factores desencadenantes).
El objetivo de nuestro estudio fue conocer la frecuencia (prevalencia e incidencia) de delirium en los pacientes ancianos ingresados en un servicio de Medicina Interna por enfermedades no quirúrgicas, describir sus características clínicas (variación diurna, actividad psicomotora fundamental), así como la morbimortalidad asociada (pérdida funcional y mortalidad al alta hospitalaria).
Pacientes y métodos
Durante un período de 10 meses se evaluaron 231 pacientes mayores de 64 años, ingresados por primera vez, en una unidad de las del Servicio de Medicina Interna del Hospital Universitari de Bellvitge. Se evaluó un paciente diario procedente del Servicio de Urgencias (ningún paciente venía trasladado desde otro hospital o era un ingreso programado). Se escogía el primer paciente ingresado cronológicamente según la ficha de urgencias, de lunes a jueves, y si dicho paciente no cumplía los criterios de inclusión, se elegía al siguiente. Todos los pacientes ingresaban por causa médica. Se excluyeron los pacientes con enfermedad crónica en fase terminal, con pauta de agonía o en coma (n = 27), con incapacidad para la entrevista o con ausencia de cuidador principal cualificado (n = 18) o por problemas de idioma (n = 4). También los pacientes admitidos previamente o durante su ingreso en una Unidad de Cuidados Intensivos (n = 8), o de monitorización cardíaca (n = 2) o que precisaban aislamiento por enfermedad infecciosa (n = 5). Se excluyeron los pacientes que fueron dados de alta durante las primeras 48 horas (n = 16). Tampoco se incluyeron tres pacientes que tuvieron un episodio de delirium atribuible a abstinencia alcohólica. La muestra final fue de 148 pacientes. No existían diferencias significativas en edad y sexo en el grupo evaluado respecto a los pacientes excluidos.
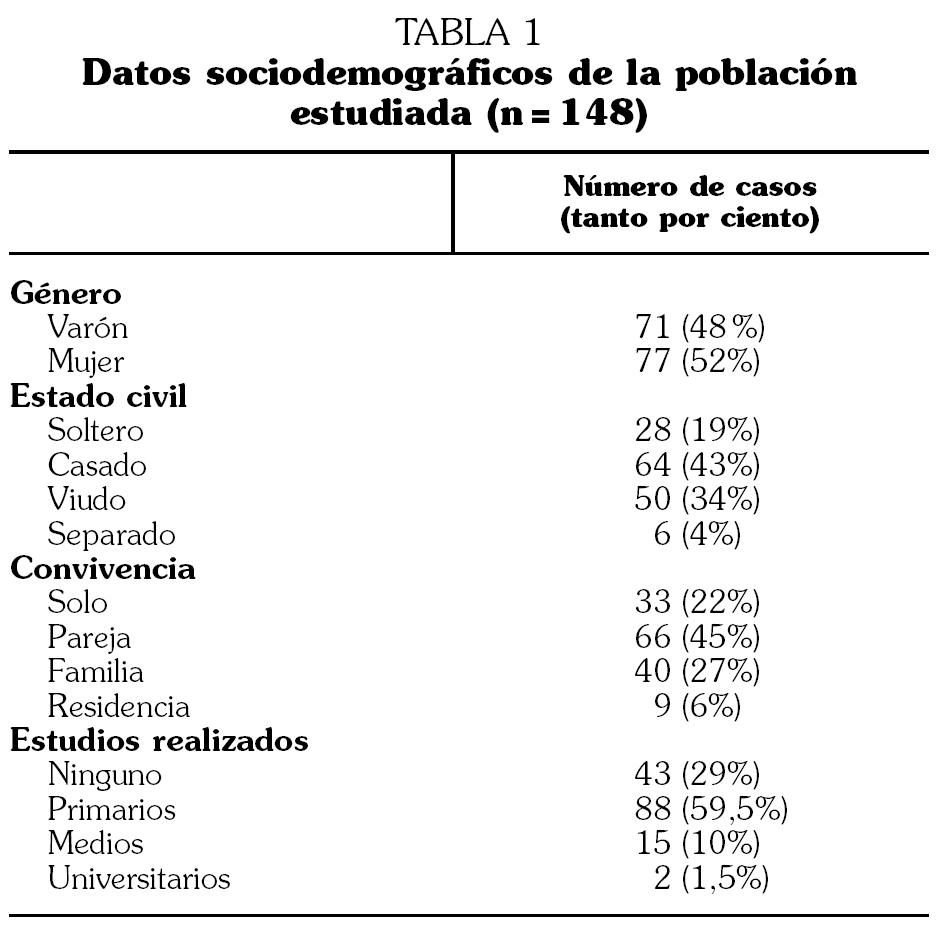
Se recogieron datos sociodemográficos: edad, sexo, estado civil, convivencia, lugar de residencia y grado de escolarización. Se recogió el número de medicamentos que recibían antes del ingreso y si existían antecedentes de algún tipo de accidente vascular cerebral (AVC) previo.
Se definió como delirium prevalente el que ya tenía el paciente al ingreso o que se presentó durante las primeras 24 horas desde el ingreso en el Servicio de Urgencias, e incidente cuando se diagnosticaba el delirium después de las primeras 24 horas del ingreso 12. Se evaluó la presencia de delirium, en todos los casos, mediante la encuesta del instrumento CAM (Confusional Assessment Method), que se valoró 5 días por semana a cada paciente. Además, el equipo investigador estuvo en estrecho contacto con el equipo médico y de enfermería a cargo de los pacientes, para así intensificar la detección de nuevos casos en los pacientes sin delirium previo, especialmente durante el fin de semana, y para recordar la importancia de que su aparición quedara reflejada por escrito en la historia clínica. El CAM es una encuesta de 4 ítems validada respecto a los criterios de delirium del DSM-III-R y que posee una alta sensibilidad (94%-100%) y especificidad (90%-95%)13 y es fácil y rápida de realizar (menos de 5 minutos). Se consideraron condiciones básicas para el diagnóstico de delirium el inicio subagudo con curso fluctuante y la inatención, además de uno de los dos siguientes criterios: pensamiento desorganizado o alteración del nivel de conciencia. Se clasificaron los síntomas del delirium teniendo en cuenta la actividad psicomotora predominante en tres subtipos: hiperactivo (por ejemplo, agitación e irritabilidad), hipoactivo (por ejemplo, lentitud de reacción y en las respuestas a los estímulos verbales o psicomotores) y mixto (coexistencia de ambos, hiperactivo e hipoactivo) 12,14. Los pacientes se clasificaron como casos de delirium matinal si presentaban la mayoría de los síntomas por la mañana y mejoraban al avanzar el día 14, y nocturno si aparecían al atardecer o por la noche. Se consideró que persistía SCA al alta si así era en la última evaluación, usualmente al ser las altas por la mañana era la evaluación de las 24 horas anteriores. Ningún paciente evaluado fue dado de alta en domingo.
La capacidad funcional se midió con el índice de Barthel (IB) 15 previo (dos semanas) a sufrir la patología motivo de ingreso en el hospital y al alta del hospital. El IB se recogió mediante entrevista al enfermo y/o al cuidador principal realizada por dos profesionales de manera independiente. El IB es una escala ordinal que incluye 10 áreas de actividades básicas de la vida diaria (vestido, baño, aseo personal, uso del retrete, continencia urinaria, continencia fecal, alimentación, deambulación, traslados y uso de escaleras). La puntuación total varía de 0-100. Para valorar la complejidad de los pacientes se aplicó el índice de comorbilidad de Charlson 16. La presencia de demencia previa se detectó mediante la definición del DSM-IV 17. El riesgo nutricional se valoró mediante la versión abreviada del Mini-Nutritional Assessment (MNA-SF) 18, que tiene un rango de puntuación de 0-14; valores por debajo de 11 identifican pacientes con mayor riego de malnutrición. Se valoró la capacidad de visión de cerca (prueba de Jaeger) y la capacidad de audición (prueba del «susurro»)19.
Se realizó un seguimiento diario de todos los pacientes seleccionados iniciado durante las primeras 24 horas del ingreso hasta el momento de producirse el alta hospitalaria. A todos los pacientes se les practicó un protocolo de recogida de datos de forma prospectiva. Respecto al tratamiento no se realizó ningún protocolo específico y se manejó de la manera usual, según las recomendaciones del equipo multidisciplinar de geriatría, básicamente centradas en corregir la causa y añadir tratamiento neuroléptico cuando fuese necesario (usualmente una primera dosis de haloperidol intramuscular seguido de risperidona oral).
Para el estudio estadístico se realizó un análisis descriptivo en que los resultados se expresan con la media y desviación estándar (DE). La significación estadística de las diferencias se valoró mediante la prueba de la «t» de Student para la comparación de las variables cuantitativas y prueba no paramétrica en caso de distribución no normal de la variable. La prueba de la Chi cuadrado con la prueba exacta de Fisher se utilizó en la comparación de variables cualitativas. Los resultados se consideraron significativos cuando p < 0,05.
Resultados
De los 148 pacientes evaluados, 77 eran mujeres (52%) y 71 varones (48%), con una edad media de 78,5 (7,2) años, con un rango de 65-98 años. La estancia hospitalaria media fue de 10,6 (6,8) días con un rango de 3-78 días. Los datos sociodemográficos se presentan en la tabla 1. Los principales diagnósticos que motivaron el ingreso hospitalario se describen en la tabla 2.
La media del IB previo al ingreso fue de 82,3 (19) con un rango de 5-100; en 46 pacientes (31%) el IB previo al ingreso era de 100. El valor medio del IC fue de 2,2 (1,5) con un rango de 0-9. La media del MNA-SF al ingreso fue de 8,7 (2) con un rango de 2-14, con 70 pacientes (47%) con riesgo nutricional. La media de medicamentos que tomaban los pacientes previamente al ingreso fue de 5,4 (3) con un rango de 0-14 medicamentos. Un total de 32 pacientes (22%) tenían demencia. En 76 pacientes (51%) existía un ingreso hospitalario previo en el último año y en 23 pacientes (16%) existían antecedentes de un AVC previo.
La capacidad de visión de cerca era normal en 26 pacientes, normal corregida en 92 y patológica en 30 (20%). La capacidad de audición era normal en 93 pacientes, normal corregida en 10 y patológica en 45 (30%). En 20 pacientes (14%) era patológica la visión y la audición.
Doce pacientes (8%) fallecieron durante el ingreso hospitalario transcurridos una media de 11,7 (5,7) días desde el ingreso.
Delirium
Sesenta y tres pacientes (42,5%) presentaron SCA. En 20 (32%) fue prevalente y en los 43 restantes (68%) fue incidente, con una duración media del delirium de 3 (1) días, con un rango de 1-8 días. En 13 pacientes el SCA duró durante 48 horas o menos. El delirium fue hiperactivo en el 68% de los pacientes (43), hipoactivo en el 16% de ellos (10) y mixto en otro 16%. En 24 (38%) de los pacientes el SCA tuvo un predominio matinal y en el 62% restante apareció después de la caída del sol.
La enfermedad que fue el principal motivo de ingreso fue la insuficiencia cardíaca descompensada que frecuentemente coexistía con un proceso febril desencadenante. En este grupo existía SCA en 20 de los 38 pacientes (52%), porcentaje significativamente superior a la del resto de diagnósticos agrupados (39%; p = 0,007).
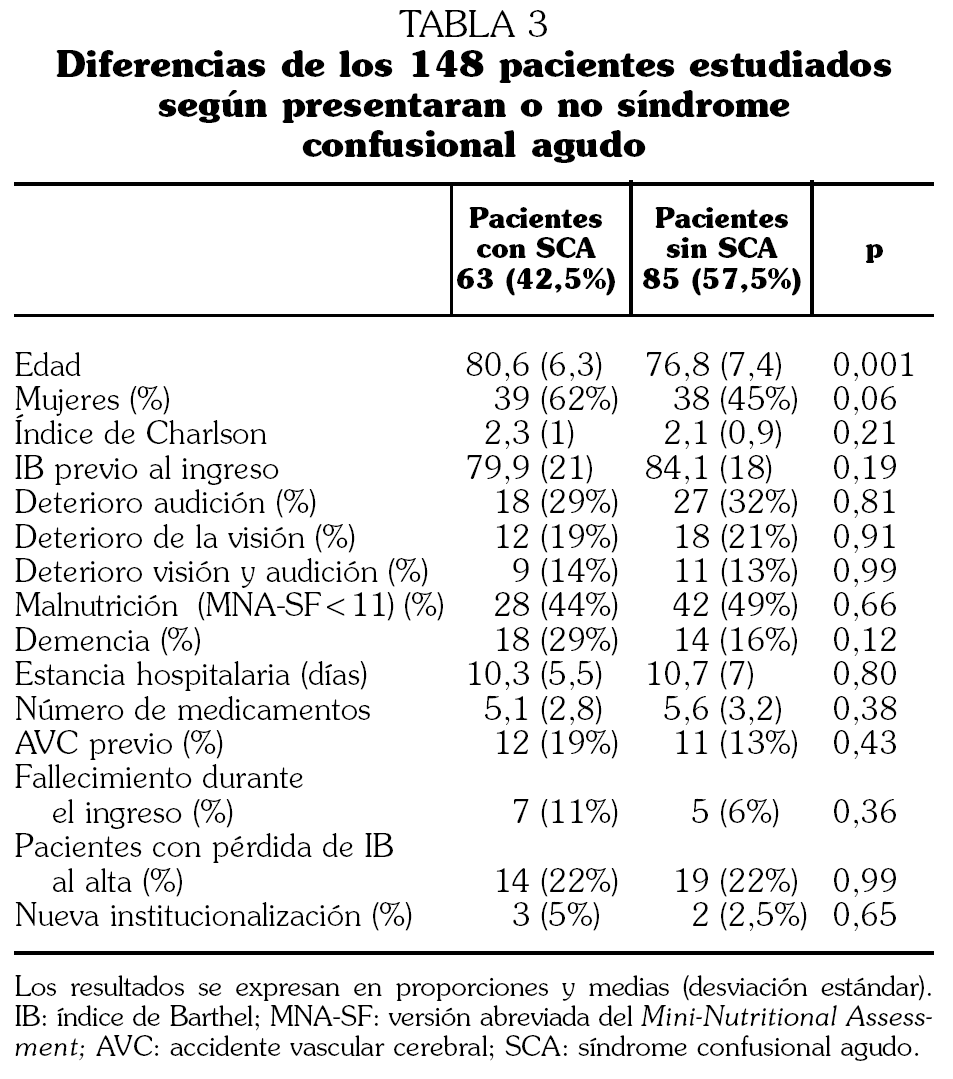
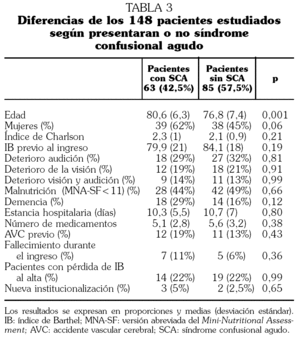
En la tabla 3 se aprecian las principales diferencias en las variables estudiadas según los pacientes presentaran delirium o no.
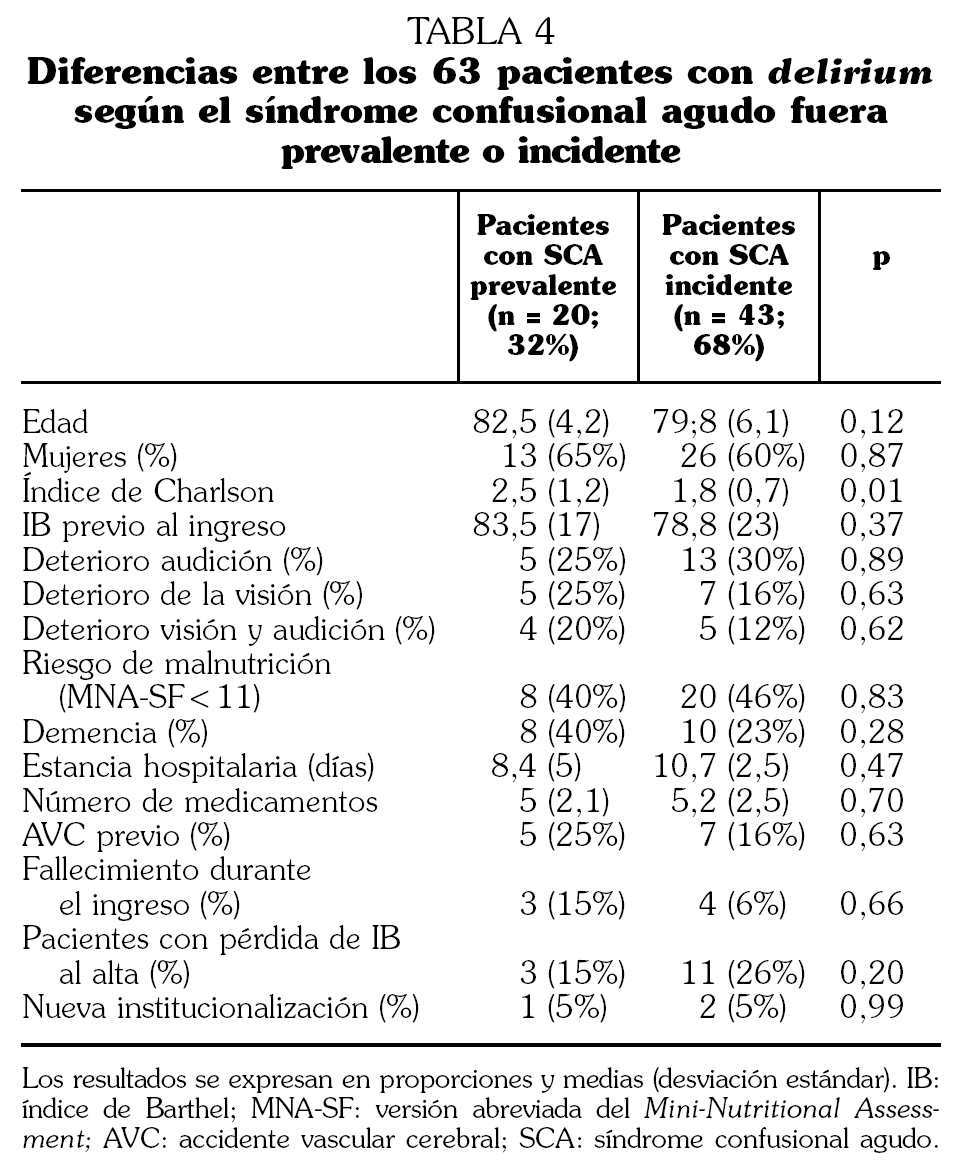
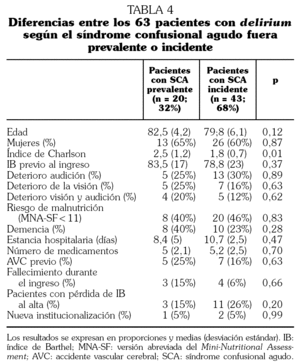
En la tabla 4 se pueden observar las principales diferencias en las variables estudiadas según los pacientes presentaran delirium incidente o prevalente.
Evaluación al alta hospitalaria de los 136 pacientes supervivientes
En la evaluación última previa al alta persistía SCA en 19 (30,1%) de los pacientes que lo habían padecido (3 casos de SCA prevalente y 16 de SCA incidente persistían al alta).
Al evaluar al alta el IB éste era inferior en un 22% de los pacientes que presentaron delirium; dicha pérdida de funcionalidad era semejante en los pacientes que no lo presentaron (p = 0,99).
Existió un bajo porcentaje de nueva institucionalización (5 pacientes) sin existir diferencias significativas (p = 0,65) entre los que presentaron SCA o los que no lo presentaron.
Discusión
La hospitalización de personas mayores puede comportar una pérdida de su capacidad funcional y una disminución de su calidad de vida, que incluso en algunos casos conlleve la imposibilidad de volver al domicilio habitual, y por tanto la necesidad de ingresar en centros de convalecencia o de larga estancia 20. La aparición de un SCA constituye un síndrome paradigmático de los efectos negativos que puede provocar la hospitalización en las personas mayores, especialmente en las que además se añade algún criterio de fragilidad o gravedad. Ambas son circunstancias que suelen asociarse al paciente anciano para justificar un ingreso en nuestro Servicio de Medicina Interna, puesto que sino sería valorado en unidades de diagnóstico rápido o ingresaría en unidades diferentes, como las de corta estancia.
La amplia variabilidad descrita previamente en la literatura de frecuencia de aparición de SCA 1-7,21,22 puede ser debida a las discrepancias en el método empleado de diagnóstico, a la mezcla en algunos estudios de pacientes médicos y quirúrgicos, a la no diferenciación entre delirium incidente o prevalente y al infradiagnóstico del delirium hipoactivo. El porcentaje obtenido en nuestra serie (42,5%) es muy similar al 43,9% descrito por Samberg et al 23 y superior al de la mayoría de las series nacionales en estudios en que las medias de edad son similares 12,21,22. En dichos estudios el porcentaje de detección de SCA se incrementa al aumentar la media de edad de la serie: 15% de 53 pacientes (edad media: 75 años) 21, 17% de 108 pacientes (edad media: 78 años) 22 y 27% de 216 pacientes (edad media: 80 años) 12. El alto porcentaje hallado en nuestro estudio podría explicarse por el amplio seguimiento para detectar SCA realizado a los pacientes. En nuestro estudio el tener mayor edad (p < 0,001) fue la única diferencia significativa entre los pacientes que presentaron delirium y los que no lo presentaron.
La aparición de un SCA se ha descrito más frecuentemente al atardecer 24, aunque recientemente en un interesante trabajo con 717 pacientes mayores de 75 años Sandberg et al 23 refieren que un 47% de los 315 pacientes que sufren delirium el episodio de SCA ocurre durante la mañana.
Se ha descrito la existencia de una mayor mortalidad en los pacientes que presentan SCA 12,25. En un interesante trabajo realizado en nuestro país en que fueron valorados los pacientes evaluados por un Servicio de Psiquiatría y diagnosticados de delirium, el 24% falleció durante el ingreso hospitalario 26. Nosotros, con una baja tasa de mortalidad global, que podría explicar parte de los resultados y al igual que otros estudios 1,22,27, no encontramos diferencias significativas entre la mortalidad intrahospitalaria de ambos grupos, aunque porcentualmente es casi el doble en los pacientes con SCA (11% frente a 6%). Es de destacar la existencia de un bajo número de nuevas institucionalizaciones (5 pacientes); estas cifras tan bajas pueden explicar el que no se halle asociación entre una nueva institucionalización y el tener un SCA.
También se ha descrito que el presentar delirium incrementa de manera significativa la estancia hospitalaria; esto parece ocurrir más con el delirium incidente que no con el prevalente 28. En el estudio de Lazaro et al 22 no se alarga la estancia en los pacientes que tienen cuadro confusional ni en el de Selva et al 21. La estancia media hallada en el presente estudio es muy inferior a la reportada en el metaanálisis de Cole et al 25 de 20,7 días en los pacientes con delirium, y no encontramos diferencias significativas entre prevalente e incidente.
Selva et al 21 reportan la existencia de un IB disminuido de forma significativa en los pacientes que presentan delirium; también Ruiz et al 12, categorizando la funcionalidad, encuentran diferencias significativas. Nosotros no confirmamos estos resultados en los pacientes ingresados por causa médica (aunque sí existía una tendencia a tener un peor IB; 79,9 frente a 84,1), hallazgo que sí encontramos en un estudio previo de nuestro grupo en pacientes muy ancianos (mayores de 84 años) con un ingreso hospitalario por fractura de fémur 9. Tampoco confirmamos la asociación previamente descrita entre la presencia de SCA y tener una mayor comorbilidad 29.
A pesar de que el tener demencia suele ser un factor favorecedor de SCA 12, no encontramos diferencia entre la existencia de un diagnóstico previo de demencia y el presentar un SCA, al igual que se describía ya en el estudio de Selva et al 21. El porcentaje de pacientes con demencia es mayor en el grupo de SCA prevalente, pero no se alcanza significación estadística debido al escaso número de pacientes en cada caso. En nuestro estudio previo de SCA con pacientes afectos de fractura de fémur tampoco encontramos mayor frecuencia de delirium en los pacientes con demencia 9, posiblemente porque en los pacientes con demencia se intensifican las recomendaciones para prevenir delirium desde el ingreso, y muchos de ellos llevan tratamiento neuroléptico de mantenimiento. En estudios con seguimiento de los pacientes que han presentado un SCA después de un ingreso hospitalario se ha descrito que en ellos existe un riesgo aumentado de desarrollar demencia, incluso los que no presentaban previamente ningún deterioro cognitivo 30. Al comparar si existían diferencias dependiendo de si el delirium era prevalente (20 casos) o incidente (43 casos), sólo se encontraron diferencias significativas respecto a que existía una mayor comorbilidad en los pacientes con SCA prevalente. El estudio no estaba diseñado para evaluar frecuencia y diferencias de SCA entre las diferentes enfermedades, por lo que las altas cifras detectadas en los pacientes con insuficiencia cardíaca aguda deben confirmarse en un estudio especialmente diseñado para ello, en el que se tengan en cuenta factores coexistentes como fiebre, hipoxia, hiponatremia, insuficiencia renal, etc.
Una limitación del estudio es que se han valorado un grupo de pacientes al azar en una sección del Servicio, pero no son todos los pacientes ingresados durante un período consecutivo en él, además no se han incluido pacientes ingresados en fin de semana. Otra limitación sería el no usar escalas de severidad del delirium que podrían ser útiles para detectar los pacientes con mayor riesgo de complicaciones o fallecimiento, así como el no poder evaluar todos los pacientes en el momento real del alta, para tener datos lo más rigurosos posible de su frecuencia al alta hospitalaria.
En conclusión, un alto porcentaje de los pacientes mayores que ingresan en el hospital por patología médica tienen un episodio de delirium. Es básico que médicos y enfermeras mejoren el reconocimiento y manejo del delirium, creándose protocolos de actuación y mejorando las circunstancias ambientales para evitar su aparición.
Agradecimientos
Agradecer por sus consejos previos y su revisión critica del artículo a E. Duaso (Hospital Mutua de Terrassa), A. López-Soto (Hospital Clínic de Barcelona), J. M. Pérez Castejón (Clínica Barceloneta) y D. Ruiz (Hospital de San Pau).