La enfermedad pulmonar obstructiva crónica (EPOC) es una de las causas más frecuentes de muerte y es también una de las patologías que motivan mayor número de ingresos hospitalarios. Este hecho se debe en primer lugar a su elevada prevalencia, que en España se estima en un 10,6-17% de la población 1,2, y en segundo lugar a que las reagudizaciones son frecuentes, con una tasa de reingreso en los 30 días posteriores al alta del 12,7% en 30 días 3,4. En España se ha estimado que el gasto sanitario imputable a la EPOC es el 2% del presupuesto total de Sanidad 5, el 60% del gasto imputable EPOC se consume en ingresos hospitalarios 6. El coste asistencial medio en España de un paciente desde que se diagnostica hasta su muerte es de 27.500 euros, siendo el 70% correspondiente a los ingresos si se añaden los gastos farmacológicos 7. La progresión de la enfermedad y sus repetidas agudizaciones comportan además un deterioro de la calidad de vida 8.
Desde hace varios años, en los países anglosajones se van desarrollando programas de atención domiciliaria de pacientes con EPOC reagudizada por personal de enfermería cualificado, apoyado desde los hospitales por médicos. Los pacientes generalmente son atendidos diariamente por estas enfermeras, que monitorizan su evolución y tratamiento al mismo tiempo que realizan educación sanitaria 9-11. El porcentaje de traslados al hospital de agudos está alrededor de un 12%, siendo las alteraciones agudas de la radiografía de tórax el mejor indicador de ingreso 12. Por esta razón, la Sociedad Británica de Tórax recomienda la exclusión de los pacientes con EPOC con cambios agudos en la radiografía de tórax 13. La presión arterial de oxígeno y el volumen espiratorio forzado en el primer segundo (FEV1) también se han relacionado como factores independientes de reingreso 14. La presencia de acidosis respiratoria, pluripatología y problemas sociales importantes sugieren el manejo intrahospitalario 15. La Sociedad Europea de Respiratorio recomienda el tratamiento en el domicilio de la agudización moderada, aconsejando el ingreso hospitalario ante agudizaciones graves 16.
En fechas recientes, Ram et al 17 realizaron una revisión de siete series de pacientes con limitación crónica del flujo aéreo (LCFA) agudizada tratada en hospitalización a domicilio (HaD), remitidos desde las propias salas de Urgencias (tras 72 horas de estancia) y en estudio randomizado (754 pacientes), describiendo un sensible ahorro económico y de uso de camas hospitalarias, hecho también descrito por otros autores 18,19.
Hay estudios con datos discrepantes sobre los beneficios de la HaD para evitar ingresos hospitalarios, habiendo trabajos que encuentran beneficios 20,21 y otros que no 22,23.
La HaD se inició en España hace más de 20 años como alternativa a la hospitalización tradicional y desde entonces incluye a pacientes con enfermedades cada vez más complejas, como son las enfermedades cardiorrespiratorias crónicas 24,25. Se han publicado varias series nacionales sobre programas de seguimiento domiciliario en LCFA con soporte de enfermería consiguiendo acortar estancias (de 8-8,5 días a 5,4-5,9 días) 26,27 y disminuir tanto la frecuencia de visitas a Urgencias como los ingresos posteriores 28,29. Asimismo, se ha descrito una mejoría en los índices de calidad de vida, un mayor conocimiento de su enfermedad y un mejor automanejo con estos programas 30.
Desde marzo de 1999 decidimos registrar nuestra actividad en pacientes con EPOC con criterios de ingreso hospitalario que pasan a nuestra unidad. Hemos tratado un total de 522 casos hasta octubre de 2004. Los objetivos de este trabajo son describir los resultados obtenidos, las características de los pacientes atendidos, la medicación intravenosa utilizada, analizar las causas de los traslados al Hospital de agudos, la evolución de las visitas a Urgencias e ingresos posteriores tras nuestra intervención en los tres meses siguientes comparándolos con los tres meses anteriores. Asimismo, queremos conocer las características de los pacientes en función de su procedencia: servicio de Urgencias o planta hospitalaria.
Material y métodos
La Unidad de HaD de Vitoria-Gasteiz (Hospitales Txagorritxu y Santiago) se creó en 1993. Desde los primeros años ha habido un predominio de patología médica (80%), destacando la atención a pacientes con enfermedades crónicas agudizadas como la EPOC. Desde marzo de 1999 hemos registrado nuestra actividad de forma prospectiva mediante el Sistema Gestor de Bases de datos Microsoft Access.
La Unidad consta de 6 médicos, todos con la especialidad en Medicina Interna y 6 enfermeras. La cobertura del servicio es de 8 a 21 horas los 365 días del año mediante un teléfono centralizado en el Hospital Txagorritxu. Las visitas médicas y de enfermería suelen coincidir, aunque la enfermera suele realizar visitas sola para potenciar la educación sanitaria, puesta de medicación intravenosa (usualmente una vez al día, pero si es preciso en más ocasiones teniendo en cuenta el horario de la unidad), programación de bombas de infusión de fármacos, preparación y educación al paciente y/o cuidador en el uso de fármacos para aerosolterapia, control de glucemia o saturación de oxígeno, analíticas o recogida de muestras para cultivo y medidas rehabilitadoras si se precisan. De las 21 a las 8 horas de la mañana el paciente o familiar debe llamar al teléfono 112 de Emergencias Sanitarias indicando que es un paciente a cargo de HaD.
El programa tiene dos vertientes en cuanto a la atención de pacientes crónicos: evitar ingresos desde el servicio de Urgencias (sustituir camas de hospital por la cama del propio paciente en su domicilio) y acortar estancias desde los servicios médicos.
Sujetos a estudio
Pacientes con EPOC atendidos en el servicio de HaD de Vitoria-Gasteiz entre marzo de 1999 y octubre de 2004. Los pacientes pueden provenir del servicio de Urgencias o de la planta de hospitalización.
Tras la evaluación por el servicio de Urgencias, y una vez confirmado el diagnóstico de EPOC reagudizada que precisa ingreso, los criterios de derivación a HaD son: vivir en un radio de 10 km, con teléfono de contacto, presencia de cuidador principal y ausencia de alcoholismo activo, riesgo epidemiológico o trastorno psiquiátrico descompensado. No debe cumplirse ninguno de los criterios de ingreso en planta de hospitalización: rechazo de la HaD por el paciente o familiares, presencia de factores de mal pronóstico (inestabilidad hemodinámica, disminución del nivel de conciencia, confusión, pH < 7,35, creatinina > 2,5 mg/dl e hipercapnia grave) y no respuesta al tratamiento administrado en Urgencias.
Los pacientes ingresados en planta de hospital y que precisan continuación de cuidados por HaD (patología grave con mejoría paulatina, múltiples ingresos previos, continuación de antibioterapia intravenosa, presencia de comorbilidad descompensada) son evaluados durante el ingreso por un miembro de la Unidad (previa petición mediante hoja de interconsulta del médico responsable) e informados como se hace con los pacientes procedentes de Urgencias.
La atención en HaD consiste en visitas de enfermera diarias y médico diaria o cada 48 horas, según evolución. Si es necesario, se pauta oxigenoterapia y/o aerosolterapia con broncodilatadores (salbutamol y bromuro de ipratropio). Si el paciente precisa medicación intravenosa se puede pautar: corticoides, diuréticos y antibióticos de forma similar a como se pautan en planta, teniendo en cuenta el horario de la Unidad. En el domicilio se realizan los controles analíticos que se estimen oportunos (analítica general, gasometría, serologías, cultivos y baciloscopias de esputo), así como citarlo para exploraciones complementarias (radiografía de tórax, espirometría, etc.) con una demora igual a la del resto de los pacientes ingresados en planta. En caso de necesitarlo, el traslado para las pruebas complementarias se hará en ambulancia.
Se decide el alta en caso de:
1) Mejoría demostrada que continúa a pesar de suspender la medicación intravenosa y disminuir la medicación oral (pauta descendente de esteroides).
2) Estabilidad clínica que permite controles con frecuencia inferior a 2 por semana.
3) El tratamiento puede ser administrado de forma autónoma por pacientes y familiares.
En caso de necesitar traslado al hospital por empeoramiento o nueva patología que precise ingreso, desde las 8 a las 21 horas se hará cargo el médico de HaD, intentando que el ingreso se realice directamente en planta (según disponibilidad de camas y necesidad de estabilización o requerimiento de pruebas urgentes que obligaría a su derivación al servicio de Urgencias) para comodidad del paciente y evitando sobrecarga del servicio de Urgencias. Desde las 21 a las 8 horas será el médico del servicio de Emergencias Sanitarias quien tomará las decisiones oportunas, teniendo en cuenta las recomendaciones puestas en la historia clínica de HaD, que permanece en el domicilio del paciente mientras dure la atención por este servicio.
Variables a estudio
Para cada paciente ingresado en HaD se recogieron los datos siguientes: edad, sexo, grado de disnea basal y actual (utilizando la escala de disnea modificada del British Medical Research Council siendo 0 ausencia de disnea y 4 disnea que impide al paciente salir de casa o aparece con actividades como vestirse o desvestirse), FEV1, gasometría basal y actual, causa de la reagudización (infecciosa o no), servicio de procedencia, días de estancia, presencia de enfermedades crónicas asociadas, utilización de oxigenoterapia, aerosolterapia y medicación intravenosa y el desenlace del episodio: fallecimiento, alta sin complicaciones o ingreso hospitalario (relacionado con la EPOC o no relacionado).
La gasometría y el grado de disnea basal hacen referencia a la tomada en el año previo al ingreso analizado en situación de EPOC estable (generalmente en consultas externas).
Durante los últimos 12 meses se recogieron también la duración de cada visita médica y el número de visitas realizadas en cada episodio.
Análisis estadístico
Se estudió la distribución de frecuencias de las variables categóricas (sexo, causa de reagudización, servicios de procedencia, evolución, enfermedades asociadas y medicación pautada) y la media, desviación estándar (DE) y mediana de las variables continuas (edad, días de estancia, FEV1, gasometría grado de disnea). Se compararon las visitas a Urgencias y los ingresos en planta 90 días antes y 90 después del ingreso en HaD mediante la prueba de la «t» de Student (datos apareados).
La asociación entre las variables independientes cuantitativas y el desenlace del episodio (alta/ingreso) o la procedencia de los pacientes (Urgencias/planta hospitalaria) se examinó mediante la prueba de la «t» de Student (datos independientes). La asociación con las variables independientes categóricas se examinó mediante la prueba de la Chi-cuadrado con la corrección de Yates o la prueba exacta de Fisher para tablas 2 x 2 (cuando ambas variables son dicotómicas). La asociación con la duración de la estancia, variable de distribución asimétrica, se hizo mediante la prueba no paramétrica de Mann-Whitney.
Se construyó un modelo logístico para estudiar la asociación independiente entre ingresar en planta o no y las variables asociadas (p < 0,20) según el análisis univariante.
El análisis se efectuó usando el programa SPSS para Windows, versión 13.0 y con un nivel de significación estadística α = 0,05.
Resultados
Desde marzo de 1999 hasta octubre de 2004 fueron registrados en nuestra unidad 522 episodios de EPOC que cumplían los criterios de ingreso en ella y que fueron originados por 302 pacientes distintos. En el mismo período de tiempo se registraron en el hospital 2.793 ingresos con el mismo diagnóstico.
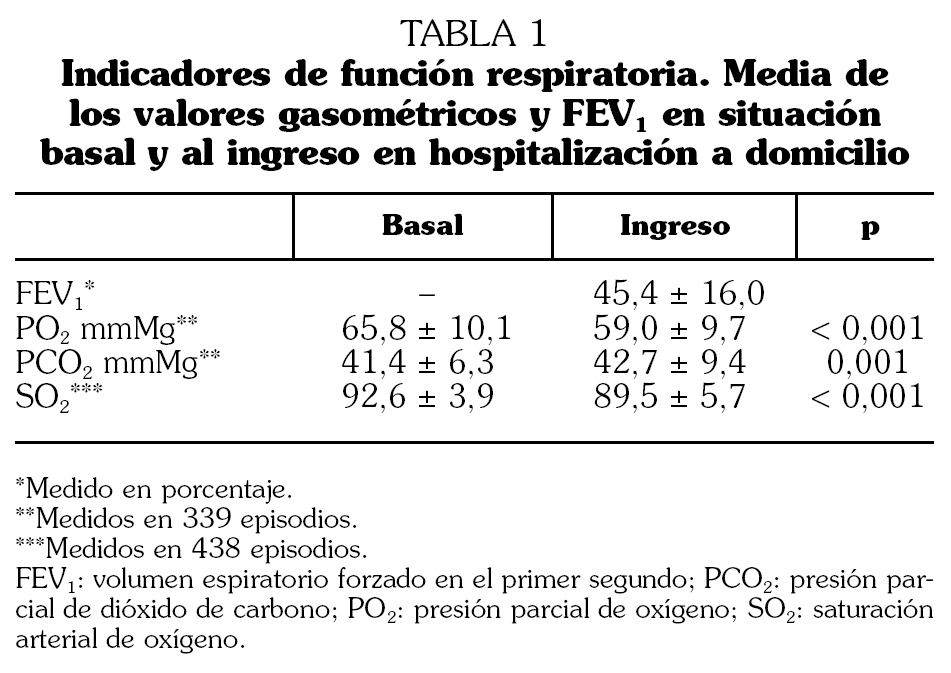
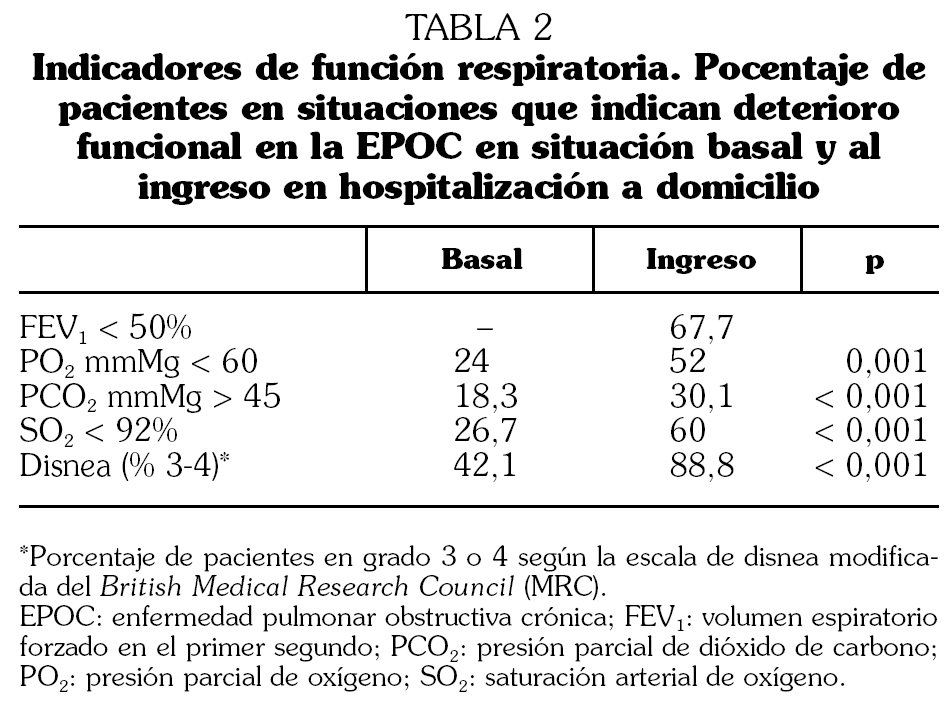
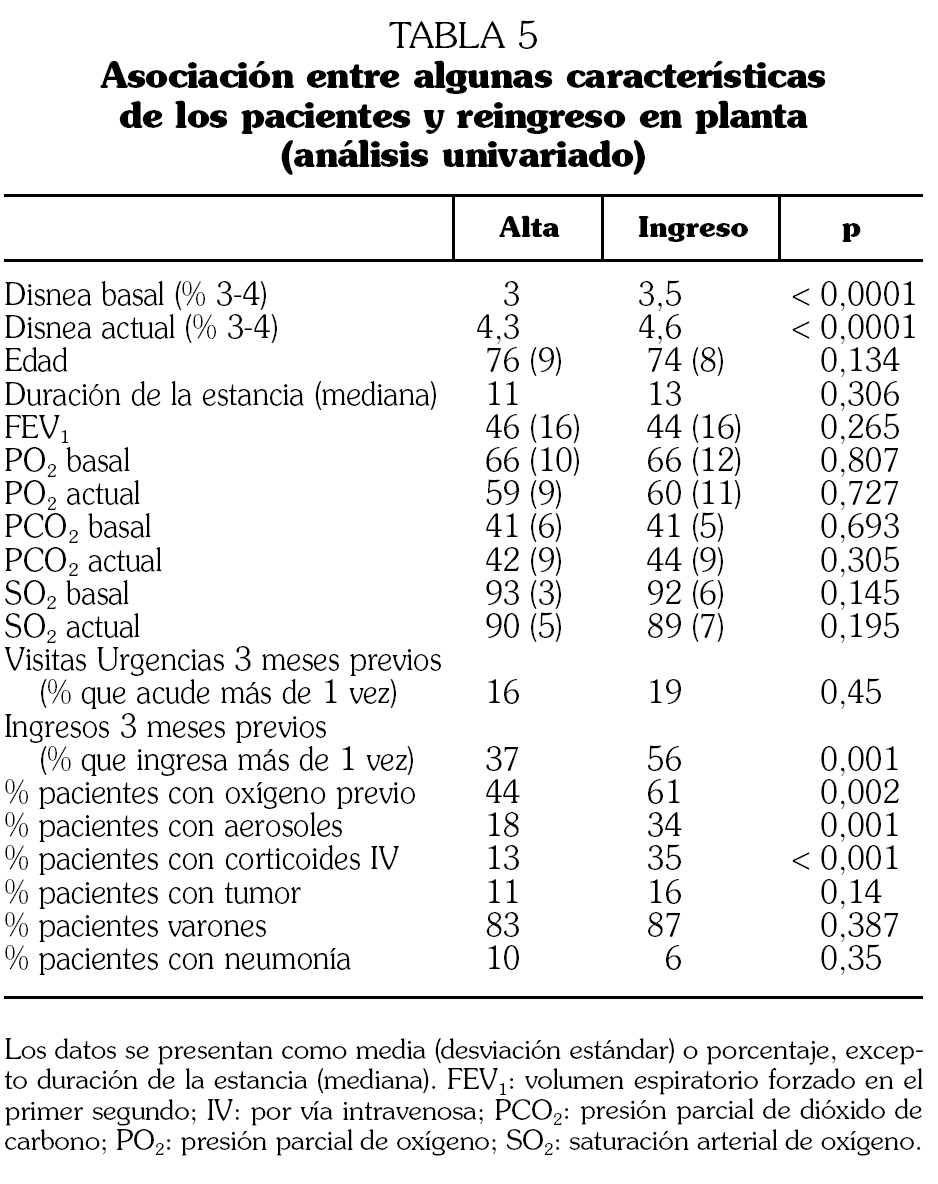
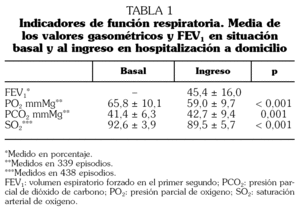
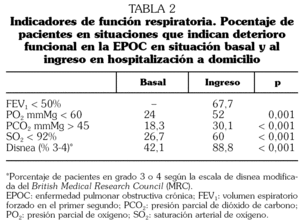
De los 302 pacientes objeto del estudio 243 (81%) eran hombres. La edad media en el momento del primer episodio registrado fue de 76 años (DE: 10; recorrido intercuartílico: 71-81). En total se registraron 522 episodios (mediana: 1; rango: 1 a 12). La mediana de estancia en nuestro servicio fue de 11 días (rango: 1-111; recorrido intercuartílico: 7-19). El 55% tenían, en el momento del ingreso en HaD, un grado de disnea de 4 y el 34% de 3, frente a un 6% y un 33%, respectivamente, de disnea basal. Otros datos de su situación respiratoria basal y al ingreso se presentan en las tablas 1 y 2. La derivación a HaD se originó en los servicios de Neumología (43%), Urgencias (39%), Medicina Interna (12%), Atención Primaria (4%) u otros. Los pacientes que procedían de Atención Primaria eran conocidos por nuestra unidad y fueron valorados por un médico de HaD para indicar la necesidad de ingreso a cargo de esta unidad. La causa inmediata de la reagudización fue una neumonía en 47 ocasiones (9%), y otras infecciones respiratorias en 391 (75%). No se objetivó infección en un 16% de los episodios.
Entre los antecedentes clínicos de interés de los pacientes destacan insuficiencia cardíaca (23%), diabetes mellitus (23%), cáncer (13%), insuficiencia renal (9%) y demencia (2%). Los pacientes habían acudido entre 0 y 9 veces (mediana: 1) a Urgencias por este motivo en los 90 días anteriores al primer episodio registrado en este estudio, y habían ingresado en el hospital entre 0 y 6 veces (mediana: 1) en el mismo período. Ambos indicadores disminuyeron en los 90 días posteriores (0 a 4 Urgencias, mediana: 0, p < 0,001; 0 a 4 ingresos, mediana: 0, p < 0,001).
Doscientos cincuenta y cuatro (49%) de los episodios ocurrieron en pacientes tratados con oxigenoterapia, y a otros 131 (25%) se les pautó a consecuencia del episodio. En cuanto a la medicación intravenosa puesta, el 17% recibieron corticoides, el 21% antibióticos y el 5% diuréticos. Al 21% se le pautó aerosolterapia con salbutamol ± bromuro de ipratropio.
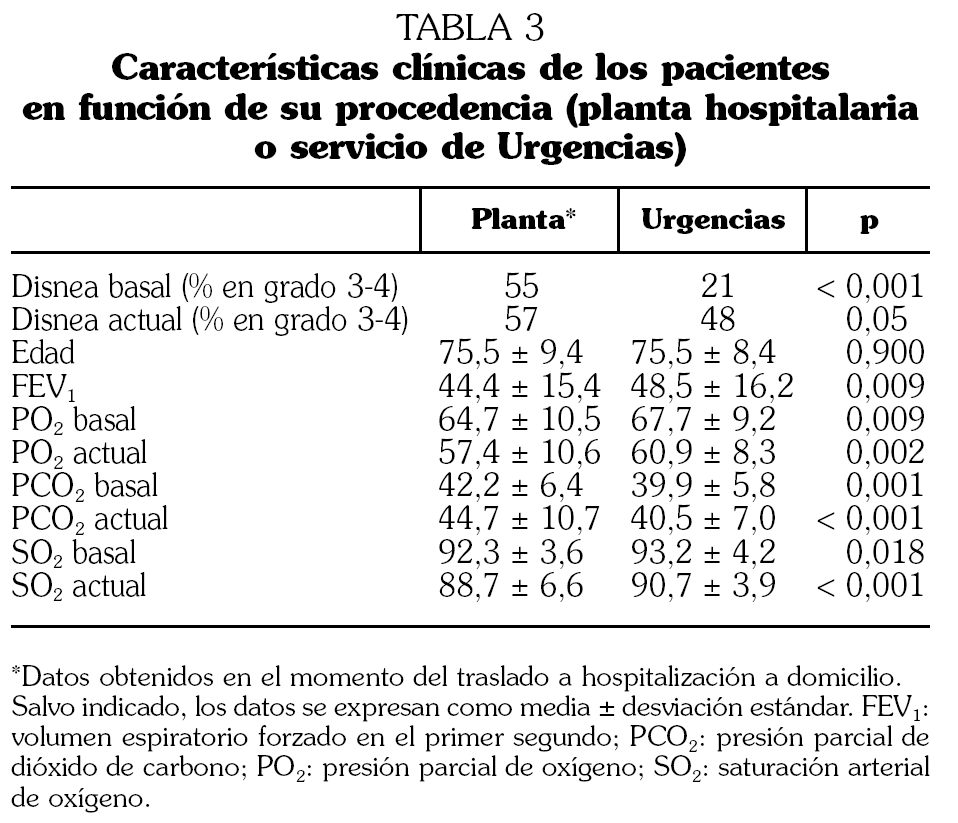
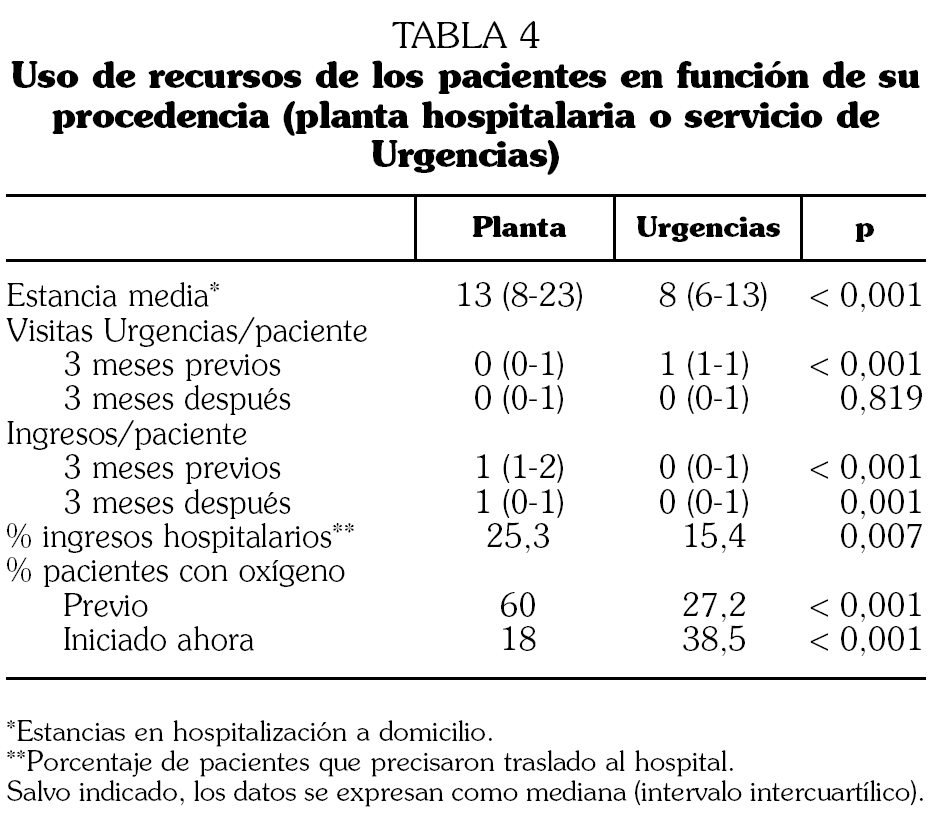
Las diferencias entre los pacientes que fueron remitidos desde el servicio de Urgencias y los provenientes de planta se recogen en las tablas 3 y 4.
Fallecieron 13 pacientes (2,6%), todos ellos con EPOC grave en fase terminal (cuidados paliativos). Se dio de alta sin complicaciones a 396 pacientes (78%) y hubo 111 ingresos en planta hospitalaria (22%). De ellos, el 21,6% se debieron a causas no relacionadas con la EPOC (12 por enfermedad médica aguda, 5 por enfermedad quirúrgica, tres por encefalopatía hepática y cuatro de forma programada para pruebas, tratamientos o valoración de trasplante pulmonar). En la mitad de los casos el paciente acudió al servicio de Urgencias fuera del horario de la unidad (de las 21 a las 8 horas).
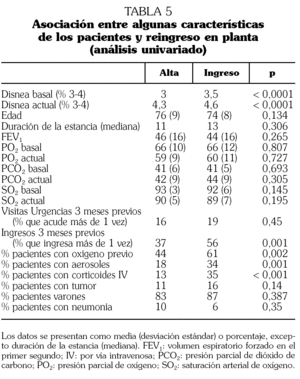
El riesgo de reingresar fue mayor entre los que habían sido ingresados dos o más veces en los 90 días anteriores al episodio (odds ratio [OR]: 2,1; intervalo de confianza del 95% [IC 95%]: 1,3-3,4; p = 0,004) (tabla 5). El sexo del individuo, el grado de disnea basal y la oxigenoterapia previa al episodio no se asociaron con el ingreso hospitalario, tras ajustar por los factores anteriores.
Sólo hay tres episodios con disnea actual 2 o inferior que reingresaron. Los tres reingresos se debieron a bronquiectasias infectadas, aspergilosis y EPOC grave más diabetes.
La duración media de la visita en los 102 episodios registrados durante los 12 últimos meses del estudio fue de 36,1 minutos, y el número de visitas por episodio fue de 6,4.
Discusión
La HaD se ha convertido en una alternativa real a la hospitalización tradicional asumiendo procesos cada vez más complejos, tanto agudos como crónicos reagudizados, aportando una asistencia en domicilio similar a la realizada en el hospital. La profesionalización de estas unidades debe encaminarse a la atención de procesos médicos consiguiendo controlar enfermedades que antes, irremediablemente, requerían un ingreso hospitalario.
En nuestro estudio, la mayor parte de los pacientes procedían de Neumología y Urgencias (82%). El FEV1 medio fue de 45,4, que no difiere de otras series 26. Un 89% de pacientes ingresaron con disnea de reposo-mínimos esfuerzo. El 52% estaban en insuficiencia respiratoria y el 30% con cifras de hipercapnia. La mayoría de ellos presentaba infección respiratoria como causa de agudización. A diferencia de otras series, y dada la cobertura de nuestro servicio con posibilidad de visitas diarias los 7 días a la semana, se incluyeron pacientes con neumonía (9%) cuya evolución fue favorable en un 85%. La estancia media fue mayor que la de los pacientes ingresados en planta. La estancia media de los que procedían de Urgencias fue de 10,3 días (mediana 8), algo mayor que la estancia media de los pacientes con EPOC que ingresan en planta en nuestro hospital (9,1 días). La evolución clínica se puede considerar satisfactoria, habiendo un 16% de ingresos por causas relacionadas con la EPOC. Un 5% más ingresaron por causas no relacionadas. Fallecieron un 2,6% de los pacientes, todos ellos con EPOC muy grave en fase terminal. Sólo un paciente procedente de Urgencias falleció. El 84,6% de los casos que procedían de Urgencias fueron dados de alta, evitando el ingreso hospitalario y ofreciendo una alternativa asistencial efectiva en el domicilio al paciente que acude a Urgencias con EPOC. No se contabilizó el número de pacientes que prefirieron la hospitalización convencional. Una cuarta parte de los casos precisaron de medicación intravenosa, y casi tres cuartas partes de oxigenoterapia domiciliaria (el 49% pautada previamente y el 25% pautada por HaD). Los casos que procedían de Urgencias tenían menos disnea basal y mejores cifras en la gasometría arterial que los que venían de planta, aunque el FEV1 era mayor (tabla 3). La estancia media fue significativamente menor (10,3 frente a 18 días; p < 0,0001). Los casos que procedían de planta ingresaron más en los tres meses previos y posteriores al ingreso en HaD, pero acudieron menos a Urgencias (tabla 4).
Aunque la prevalencia de otras enfermedades no era diferente en los dos grupos, los casos de planta tenían más oxigenoterapia domiciliaria previa (el 60% frente al 27,2%; p < 0,0001). Se inició oxigenoterapia domiciliaria en un 38,5% de los pacientes que procedían de Urgencias y en un 18% de los que provenían de planta. El peor grado de disnea y gasométrico (lo cual genera mayor dependencia de oxigenoterapia domiciliaria) puede explicar el mayor porcentaje de ingresos hospitalarios en los casos que proceden de planta (25,3 frente a 15,4; p = 0,004).
Los casos que requirieron ingreso hospitalario (tabla 5) presentaron una estancia media mayor que los dados de alta (18,8 frente a 14,4 días; p = 0,03), un peor grado de disnea previo y más disnea en la agudización. Tenían más ingresos hospitalarios en los tres meses previos y posteriores a su ingreso en HaD. Dada la mayor gravedad del cuadro precisaron más aerosolterapia con broncodilatadores y corticoides intravenosos. El 61,3% ya estaban en programa de oxigenoterapia domiciliaria (los dados de alta, el 44,2%; p = 0,03). Los varones precisaron más ingresos hospitalarios (el 23% frente al 18,3%; p < 0,0001). También presentaron mayores porcentajes de ingreso hospitalario los pacientes con tumor comparados con los que no lo tenían (el 29% frente al 16,2%; p = 0,009) y los que procedían de planta comparados con los que procedían de Urgencias (el 25,6% frente al 15,5%; p = 0,008). En el estudio multivariante el riesgo de reingresar fue mayor en los pacientes con disnea actual mayor o igual a 3 y en los que habían sido ingresados 2 o más veces en los 90 días previos. El resto de las variables no se asociaron con el ingreso hospitalario tras ajustarlas con la disnea actual y los ingresos previos.
Disminuyeron de forma significativa tanto las visitas a Urgencias como los ingresos hospitalarios en los tres meses posteriores a nuestra intervención comparado con los tres meses previos.
Como limitaciones al estudio tenemos que destacar la heterogeneidad de los pacientes (procedentes de planta donde se pretende ahorrar estancias o de Urgencias como alternativa al ingreso convencional, presencia de neumonía que puede agravar el pronóstico de la EPOC aunque no fue el caso, comorbilidad diferente, etc.), todo ello motivado por la ausencia inicial de unos criterios claros y consensuados de derivación de pacientes con EPOC al programa de HaD. Esto hace necesario realizar estudios con criterios específicos y procedimientos de aleatorización que permitan comparar pacientes que ingresan en el hospital con los de HaD, teniendo en cuenta la evolución del paciente durante un período más prolongado y la calidad de vida.
En conclusión, en nuestro hospital la HaD se ha convertido en una herramienta eficaz en el tratamiento de la EPOC, evitando ingresos, disminuyendo reingresos y visitas a Urgencias y ofertándole al paciente una alternativa real y eficaz, en su domicilio, a la hospitalización convencional, siendo asimismo complementaria de ésta en el seguimiento en domicilio de pacientes previamente ingresados. Hay que optimizar la vigilancia, para evitar derivaciones al hospital, en pacientes con un grado funcional limitado (3-4) y con frecuentes ingresos previos (pacientes multiingresadores). Los valores del FEV1 y de la gasometría arterial no fueron diferentes en los pacientes dados de alta de los que precisaron ingreso en planta.
Correspondencia: H. Mendoza Ruiz de Zuazu.
Servicio de Hospitalización a Domicilio.
Hospital Txagorritxu.
C/ Jose Atxotegui s/n.
01009 Vitoria-Gasteiz.
Correo electrónico: hmendoza@htxa.osakidetza.net
Aceptado para su publicación el 26 de enero de 2007.
Antecedentes y objetivos