La prevalencia de malnutrición es elevada entre la población mayor. El ingreso hospitalario es una ventana de oportunidad para su detección.
ObjetivoValorar la concordancia de distintas escalas nutricionales en pacientes hospitalizados.
MétodoEstudio prospectivo en pacientes mayores de 65años no institucionalizados ingresados en un servicio de Medicina Interna. Se compararon 5 encuestas de cribado de malnutrición (MNA, MST, MUST, NRS-2000 y CONUT) y 3 encuestas de cribado de riesgo nutricional (SCREEN3, 8 y 14). Como patrón de referencia se utilizó la definición de malnutrición de la Iniciativa Global para el Liderazgo en Malnutrición (GLIM).
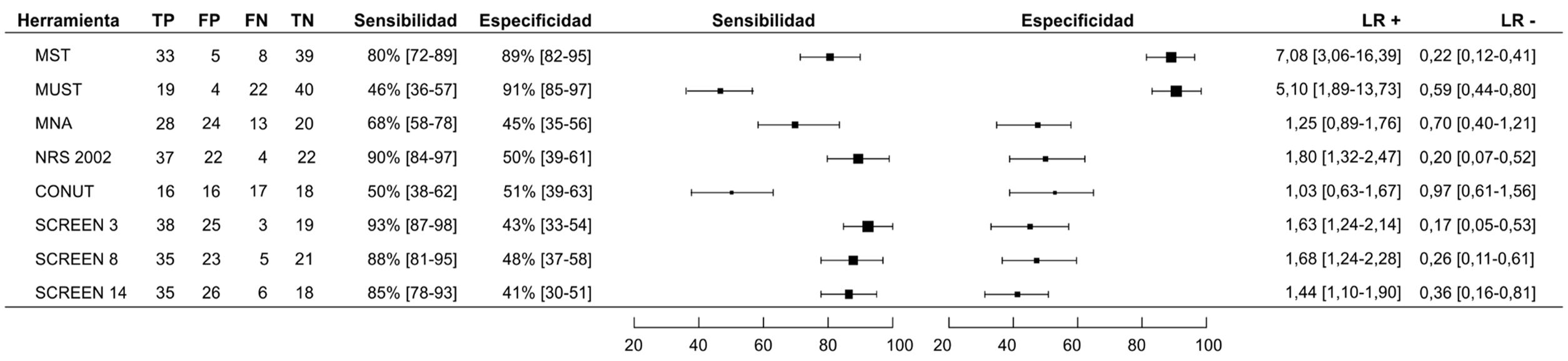
ResultadosSe incluyeron 85 pacientes (37% mujeres, mediana de edad 83años). El 48% (IC95%: 38-59%) de los pacientes fueron clasificados como malnutridos según criterios GLIM. La escala SCREEN3 fue la más sensible (93%; IC95%: 87-98) y MUST la más específica (91%; IC95%: 85-99). La escala más eficaz para excluir la sospecha de malnutrición fue SCREEN3 (LR− 0,17; IC95%: 0,05-0,53) y la mejor para confirmarla fue MST (LR+ 7,08; IC95%: 3,06-16,39). La concordancia entre las distintas escalas fue baja o muy baja, con índices kappa entre 0,082 y 0,465.
ConclusionesSe precisa un abordaje integral para detectar la malnutrición en adultos mayores ingresados. Las escalas más sensibles son más útiles en el cribado inicial. Las herramientas de riesgo nutricional podrían ser eficaces en esta etapa. En un segundo paso se debe confirmar la malnutrición de acuerdo con criterios establecidos como los de la GLIM.
The prevalence of malnutrition is high among the elderly population. Hospital admission is a window of opportunity for its detection.
ObjectiveTo assess the concordance of different nutritional scales in hospitalized patients.
MethodsProspective study in non-institutionalized patients over 65years of age admitted to an internal medicine department. Five malnutrition screening surveys (MNA, MST, MUST, NRS-2000 and CONUT) and three nutritional risk screening surveys (SCREEN3, 8 and 14) were compared. As gold standard we use the Global Leadership Initiative for Malnutrition (GLIM) definition of malnutrition.
ResultsEighty-five patients (37% female, median age 83years) were included. Forty-eight percent (95%CI: 38-59%) of patients were classified as malnourished according to GLIM criteria. The SCREEN3 scale was the most sensitive (93%; 95%CI: 87-98) and MUST the most specific (91%; 95%CI: 85-99). The most effective scale for excluding suspected malnutrition was SCREEN3 (LR− 0.17; 95%CI: 0.05-0.53) and the best for confirming it was MST (LR+ 7.08; 95%CI: 3.06-16.39). Concordance between the different scales was low or very low with kappa indices between 0.082 and 0.465.
ConclusionsA comprehensive approach is needed to detect malnutrition in hospitalized patients. More sensitive scales are more useful in initial screening. Nutritional risk tools could be effective at this stage. In a second step, malnutrition should be confirmed according to established criteria such as GLIM.
La malnutrición es un estado frecuente en los pacientes ancianos, especialmente en los hospitalizados1,2. Son múltiples las causas que hacen que la malnutrición sea más frecuente en este grupo de pacientes, destacando las relacionadas con la ingesta, bien por la presencia de anorexia o hiporexia, bien por la escasa variedad de alimentos ingeridos, y las asociadas con la presencia de enfermedades o procesos inflamatorios3,4. Independientemente de la causa, la malnutrición se ha asociado con peores resultados clínicos y funcionales y con un aumento de la morbimortalidad5-8.
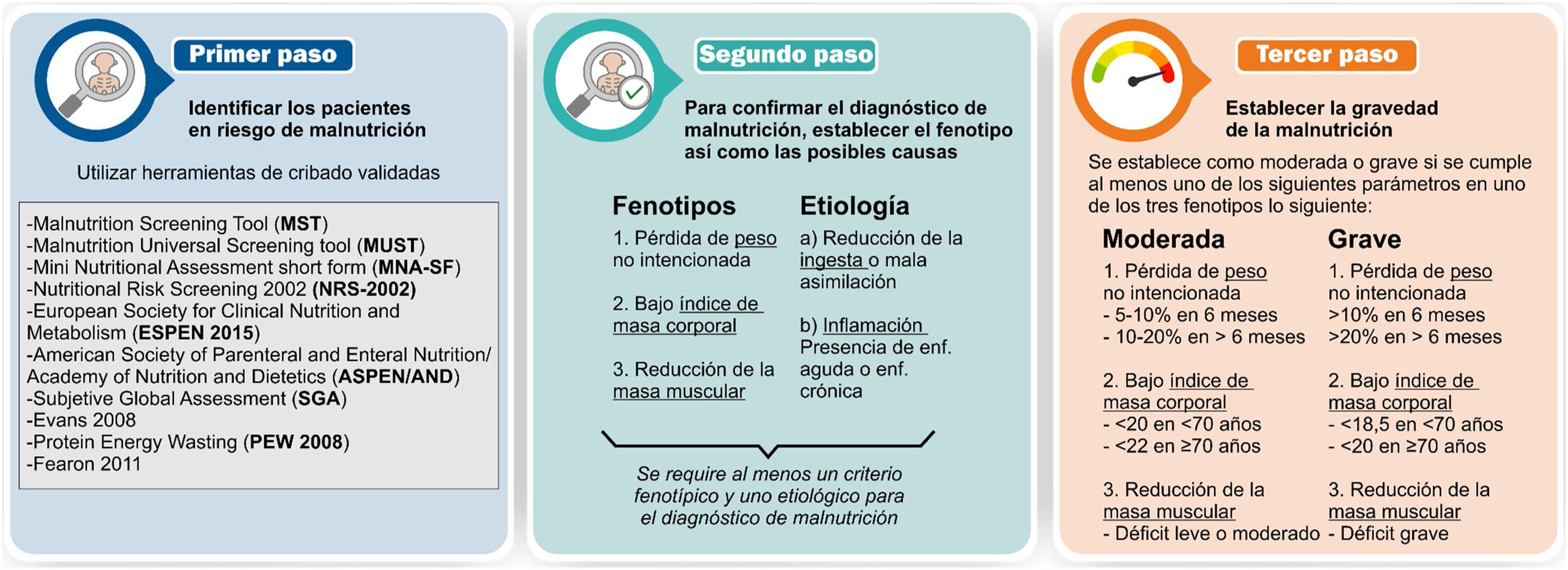
Uno de los problemas que nos encontramos a la hora de valorar la malnutrición en los pacientes ingresados en la falta de consenso en relación con la definición de esta y los criterios que debe cumplir el paciente para confirmarse la malnutrición9. Aunque existen múltiples herramientas diseñadas para valorar la malnutrición, ninguna de ellas es aceptada de forma universal y han presentado poca concordancia entre ellas cuando han sido comparadas10-13. Desde 2016, la Iniciativa Global para el Liderazgo en Malnutrición (Global Leadership Initiative for Malnutrition [GLIM]) ha tratado de establecer un consenso en las definiciones y definir un estándar para el diagnóstico de la malnutrición14. Parte de las sociedades que elaboraron el consenso han realizado posteriormente adaptaciones dirigidas a la población mayor15. En la figura 1 se detalla la propuesta de consenso para el cribado y el diagnóstico de la malnutrición.
Además de la dificultad para definir la malnutrición, hay otros dos conceptos que crean confusión. Por un lado, el riesgo nutricional, que no es equivalente a la malnutrición (e-Tabla 1, material suplementario). Por otro lado, en ocasiones se etiqueta como malnutrición la pérdida de peso secundaria a la reducción de la masa muscular en los pacientes mayores que se asocia con su edad y que es independiente del grado de nutrición.
Los ingresos hospitalarios son una ventana de oportunidad para detectar tanto la malnutrición como el riesgo nutricional o la pérdida de masa muscular. Para ello es necesario realizar un abordaje sistematizado en el que, con herramientas de cribado sencillas, se pueda detectar a los pacientes que presentan alguna de las condiciones anteriores descritas.
El objetivo de nuestro estudio fue valorar la utilidad de distintas escalas tanto de cribado de malnutrición como de riesgo nutricional para la detección de malnutrición de acuerdo con las definiciones de la GLIM en pacientes ingresados, mayores de 65años, no institucionalizados. Como objetivo secundario se analizó la concordancia entre las distintas herramientas utilizadas.
Pacientes y métodosEste estudio observacional sobre la valoración de la utilidad de las escalas nutricionales incluyó pacientes de la cohorte FraMint (Fragilidad en pacientes ingresados Medicina Interna), un estudio de cohorte prospectivo sobre fragilidad en el paciente ingresado en Medicina Interna.
El estudio se llevó a cabo entre noviembre de 2022 y febrero de 2023 de acuerdo con las recomendaciones internacionales sobre investigación clínica realizada con pacientes (Declaración de Helsinki de la Asociación Médica Mundial, modificada en octubre de 2013). El estudio fue aprobado por el Comité Ético de Investigación con medicamentos (CEIm) del Área de Salud de Valladolid Oeste (22-PI146). Para la redacción del artículo se han seguido los estándares establecidos en la lista de comprobación para estudios de diagnóstico STARD 2015 (Standards for Reporting Diagnostic Accuracy) [accesible en https://www.equator-network.org/reporting-guidelines/stard/].
Población de estudioSe seleccionó como población objeto de estudio a los mayores de 65años ingresados en una planta de Medicina Interna. Se eligieron solo pacientes que no estuvieran institucionalizados, ya que se pretendía valorar los hábitos nutricionales de los pacientes en su medio, cuando el propio paciente o su entorno son los encargados de organizar la propia dieta, desde la elección de los alimentos hasta la preparación de estos, pudiendo establecer así el riesgo nutricional.
Se establecieron como criterios de inclusión los siguientes: a)que el participante estuviera ingresado; b)tener 65 o más años; c)residir en domicilio; d)que fuera posible conseguir información del propio paciente o de su cuidador principal, y e)dar el consentimiento informado para la participación en el estudio. Se establecieron como criterios de exclusión: a)residir en una residencia geriátrica; b)padecer demencia grave; c)padecer una enfermedad terminal que concediese una esperanza de vida inferior a 6 meses; d)ser alimentado exclusivamente por nutrición enteral o parenteral al momento de la evaluación, y e)existencia de alguna incapacidad física o psíquica que les impidiese otorgar el consentimiento informado o responder a los diferentes cuestionarios requeridos en el estudio, no habiéndose localizado a un familiar o cuidador.
Variables de estudioPara la recogida de la información los pacientes eran evaluados durante las primeras 48horas de su ingreso. El equipo de enfermería realizaba las medidas antropométricas y la encuesta MNA (Anexo I, enfermeras que participaron en el estudio). El resto de las encuestas fue realizado por IGF.
Se recogieron datos epidemiológicos y clínicos en relación con el diagnóstico y la comorbilidad, así como datos antropométricos: peso, talla y circunferencias de brazo y pantorrilla de los pacientes. Se valoró la fuerza mediante la aplicación de un dinamómetro hidráulico Jamar fabricado por Talexco16. Se recogieron las variables analíticas albúmina (g/dl), colesterol total (mg/dl) y linfocitos totales (1.000/μl). Se determinaron las escalas de dependencia de Barthel, riesgo de desarrollar úlceras de Braden y riesgo de caídas de Downton.
En relación con la valoración nutricional se realizaron 5 escalas de cribado de riesgo de malnutrición, cuatro de ellas clínicas: a)Mini Nutritional Assesment Short Form (MNA-SF)17; b)Malnutrition Screening Tool (MST)18; c)Malnutrition Universal Screening Tool (MUST)19, y d)Nutrition Risk Screening-2002 (NRS-2002)20, y una de laboratorio: e)Escala de Control Nutricional (CONUT)21, que se calcula de acuerdo con los valores de albúmina en suero, colesterol total y recuento de linfocitos. Además, se realizaron las tres variantes de la escala Seniors in the Community: Risk Evaluation for Eating Nutrition (SCREEN) con 3, 8 y 14 preguntas22 (estas escalas se detallan en el material suplementario). Las principales características de las distintas escalas se describen en la e-Tabla 2 (material suplementario).
Estándar de referencia de desnutriciónAunque no existe una prueba de referencia o gold standard universal para definir la malnutrición, para establecer la especificidad y la sensibilidad de las distintas herramientas testadas hemos considerado los criterios para la confirmación del diagnóstico de malnutrición establecidos por la GLIM14 como referencia para establecer el diagnóstico de malnutrición (ver segundo paso de la figura 1). De acuerdo con las definiciones GLIM se consideraron 5 parámetros:
- a)
Presencia de pérdida de peso. Se consideraba este parámetro cuando se había perdido más de un 5% de peso en los últimos 6meses o más del 10% en más tiempo.
- b)
Bajo índice de masa corporal (IMC). Se establecía este parámetro en mayores de 70años si el IMC era inferior a 22kg/m2. En pacientes de 70 o menos años si el IMC era inferior a 20kg/m2.
- c)
Reducción de la masa muscular. Para definir la reducción de la masa muscular se utilizó como referencia el diámetro del antebrazo23, utilizando 22,5cm como valor de referencia en nuestra población24.
- d)
Reducción de la ingesta o mala asimilación. Se consideraba si existía una disminución mayor o igual del 50% de los requerimientos energéticos en la última semana o cualquier reducción durante más de dos semanas. También se considera esta categoría en caso de presentar cualquier enfermedad gastrointestinal que tenga una influencia negativa sobre la asimilación o la absorción de la comida.
- e)
Inflamación. Para valorar la presencia de enfermedad aguda se consideró el diagnóstico al ingreso o durante este de infección grave, quemaduras, traumatismo o traumatismos craneoencefálicos. Para considerar enfermedad crónica se valoró la presencia de neoplasias, enfermedad pulmonar obstructiva crónica, insuficiencia cardiaca, enfermedad renal crónica estadios 3b, 4 o 5, o cualquier otra enfermedad crónica o con inflamación recurrente.
Se establecía la presencia de malnutrición cuando los pacientes cumplían al menos un criterio fenotípico (a, b o c) y otro etiológico (d o e).
Tamaño muestralSe calculó un tamaño muestral de 85 pacientes para obtener una prevalencia de riesgo de desnutrición del 30%, con un error aceptable del 10%, un nivel de confianza establecido del 0,95 y un porcentaje de pérdidas estimadas del 5% (calculado utilizando el paquete Sample Size Calculator de Raosoft, Inc.).
Análisis estadísticoLos datos fueron codificados e introducidos en Excel® y después editados con el programa estadístico SPSS® (Statical Package for the Social Sciences) versión 26.0.
Se determinó la normalidad de las variables mediante las pruebas de Kolmogorov-Smirnov y Shapiro-Wilk. Dada la distribución de las variables, se utilizaron mediana y rango intercuartílico para describir las variables continuas, y frecuencias absolutas y relativas para las variables categóricas. Las diferencias de las variables en función del sexo se analizaron mediante la prueba U de Mann-Whitney. Se establecieron la sensibilidad, la especificidad y las razones de verosimilitud (LR) positiva (LR+) y negativa (LR−) de las distintas herramientas nutricionales para diagnosticar malnutrición de acuerdo con los criterios GLIM. Por último, para valorar el grado de concordancia entre las diferentes herramientas de cribado nutricional se utilizó el índice Kappa ponderado de Cohen. El nivel de significación estadística se estableció en p<0,05 para todos los análisis.
ResultadosLa muestra total está compuesta de 85 pacientes, con una mediana de edad de 83años y un 37% de mujeres. El motivo de ingreso fue un cuadro infeccioso en 42 pacientes (49%), una descompensación de una enfermedad cardiovascular en 16 (18%), patología digestiva o neoplásica en 6 (7,1%), estudio por síncope en 5 (5,9%), traumatismo craneoencefálico en 3 (3,5%) y distintas causas en los 7 pacientes restantes.
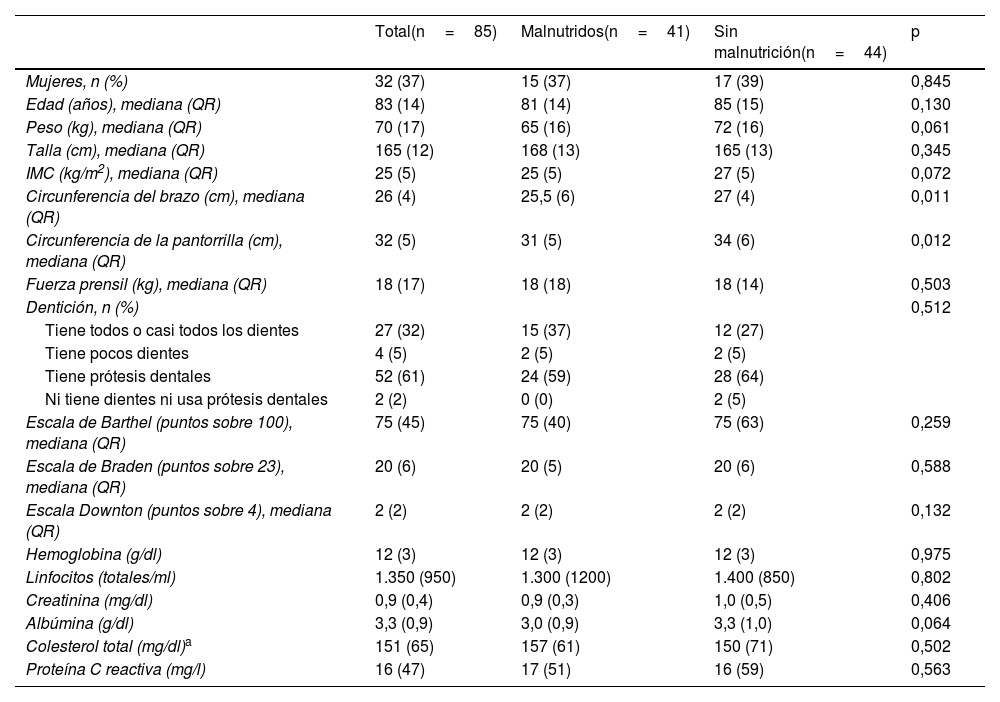
La tabla 1 muestra las características basales de la población estudiada comparando a los pacientes con malnutrición frente a los pacientes sin malnutrición. Solo se detectaron diferencias en las variables antropométricas (peso, IMC, circunferencia del brazo y de la pantorrilla) y en el valor de albúmina.
Características de la muestra
| Total(n=85) | Malnutridos(n=41) | Sin malnutrición(n=44) | p | |
|---|---|---|---|---|
| Mujeres, n (%) | 32 (37) | 15 (37) | 17 (39) | 0,845 |
| Edad (años), mediana (QR) | 83 (14) | 81 (14) | 85 (15) | 0,130 |
| Peso (kg), mediana (QR) | 70 (17) | 65 (16) | 72 (16) | 0,061 |
| Talla (cm), mediana (QR) | 165 (12) | 168 (13) | 165 (13) | 0,345 |
| IMC (kg/m2), mediana (QR) | 25 (5) | 25 (5) | 27 (5) | 0,072 |
| Circunferencia del brazo (cm), mediana (QR) | 26 (4) | 25,5 (6) | 27 (4) | 0,011 |
| Circunferencia de la pantorrilla (cm), mediana (QR) | 32 (5) | 31 (5) | 34 (6) | 0,012 |
| Fuerza prensil (kg), mediana (QR) | 18 (17) | 18 (18) | 18 (14) | 0,503 |
| Dentición, n (%) | 0,512 | |||
| Tiene todos o casi todos los dientes | 27 (32) | 15 (37) | 12 (27) | |
| Tiene pocos dientes | 4 (5) | 2 (5) | 2 (5) | |
| Tiene prótesis dentales | 52 (61) | 24 (59) | 28 (64) | |
| Ni tiene dientes ni usa prótesis dentales | 2 (2) | 0 (0) | 2 (5) | |
| Escala de Barthel (puntos sobre 100), mediana (QR) | 75 (45) | 75 (40) | 75 (63) | 0,259 |
| Escala de Braden (puntos sobre 23), mediana (QR) | 20 (6) | 20 (5) | 20 (6) | 0,588 |
| Escala Downton (puntos sobre 4), mediana (QR) | 2 (2) | 2 (2) | 2 (2) | 0,132 |
| Hemoglobina (g/dl) | 12 (3) | 12 (3) | 12 (3) | 0,975 |
| Linfocitos (totales/ml) | 1.350 (950) | 1.300 (1200) | 1.400 (850) | 0,802 |
| Creatinina (mg/dl) | 0,9 (0,4) | 0,9 (0,3) | 1,0 (0,5) | 0,406 |
| Albúmina (g/dl) | 3,3 (0,9) | 3,0 (0,9) | 3,3 (1,0) | 0,064 |
| Colesterol total (mg/dl)a | 151 (65) | 157 (61) | 150 (71) | 0,502 |
| Proteína C reactiva (mg/l) | 16 (47) | 17 (51) | 16 (59) | 0,563 |
IMC: índice de masa corporal; QR: rango intercuartílico.
De acuerdo con los criterios de la GLIM, 41 pacientes (48%; IC95%: 38-59) fueron clasificados como malnutridos. De total de sujetos de la muestra, el 40% (IC95%: 30-51) tuvieron pérdida de peso no intencionada; el 6% (IC95%: 3-13) presentaban un bajo índice de masa corporal; el 15% (IC95%: 9-24), una reducción de la masa muscular (disminución diámetro del brazo <22,5cm); el 71% (IC95%: 60-79), una reducción de la ingesta o mala asimilación, y el 66% (IC95%: 55-75), inflamación activa o enfermedad crónica. En la figura 2 se detallan los valores de sensibilidad y de especificidad de las distintas herramientas utilizadas para detectar malnutrición según los criterios de la GLIM. La prueba más sensible fue SCREEN3, con un 93% (IC95%: 87-98), siendo también la prueba con una mayor eficacia para descartar malnutrición en caso de ser negativa (LR− 0,17; IC95%: 0,05-0,53). Las dos pruebas más específicas fueron MUST, con el 91% (IC95%: 85-97), y MST, con el 89% (IC95%: 82-95), respectivamente, siendo ambas las pruebas con mayor eficacia para confirmar el diagnóstico cuando eran positivas (LR+ 5,10; IC95%: 1,89-13,73 y 7,08, e IC95%: 3,06-16,39, respectivamente). La escala CONUT, la única basada en parámetros analíticos, obtuvo unos valores de LR+ y de LR− cercanos a1, lo que la descarta como una herramienta que pueda ser utilizada para el cribado de malnutrición de acuerdo con los parámetros de la GLIM.
Diagrama de bosque con los parámetros diagnósticos (sensibilidad, especificidad, razón de verosimilitud [LR] positiva y negativa) de las distintas herramientas nutricionales para diagnosticar malnutrición de acuerdo con los criterios propuestos por la Iniciativa Global para el Liderazgo en Malnutrición (GLIM).
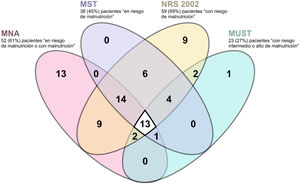
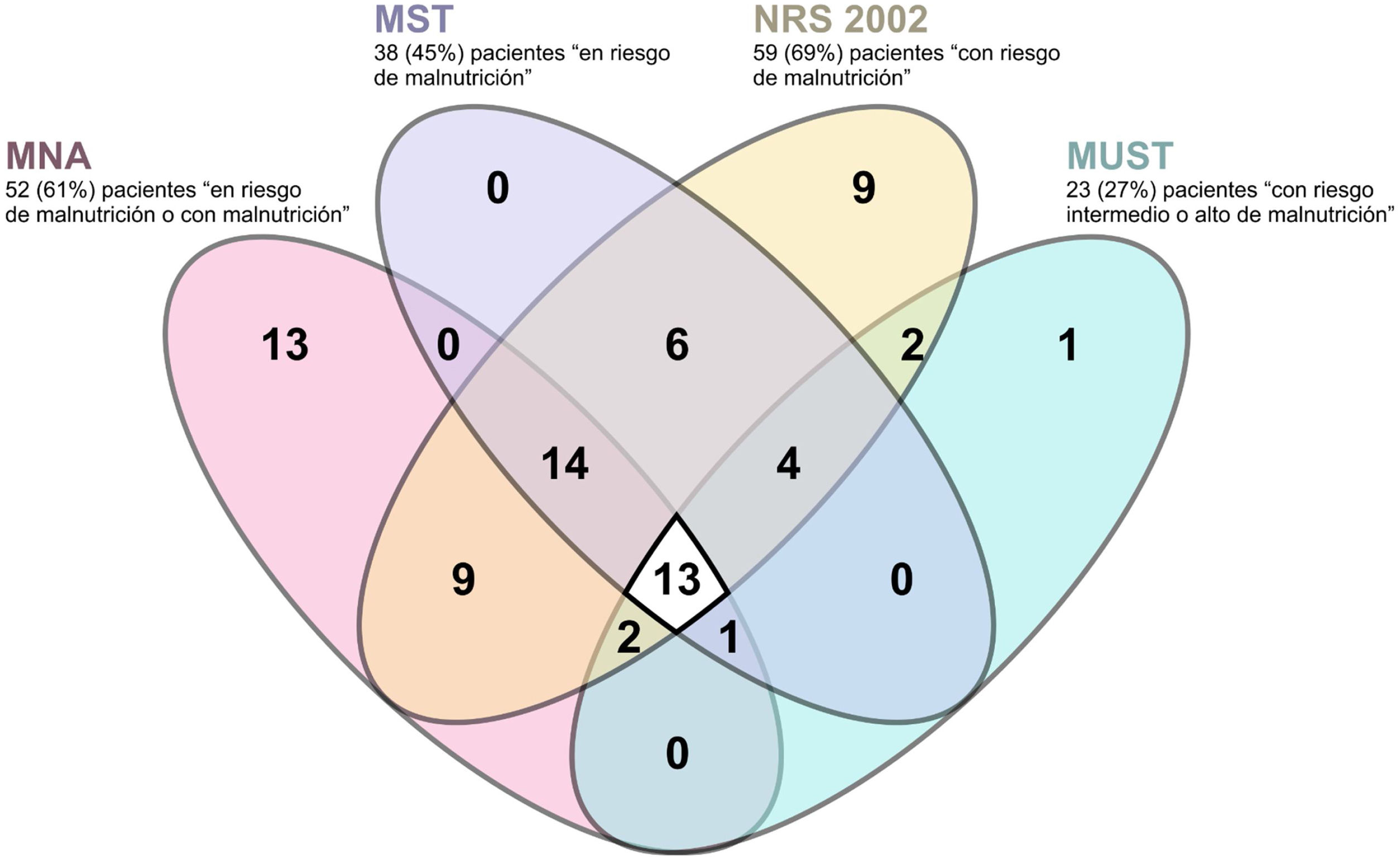
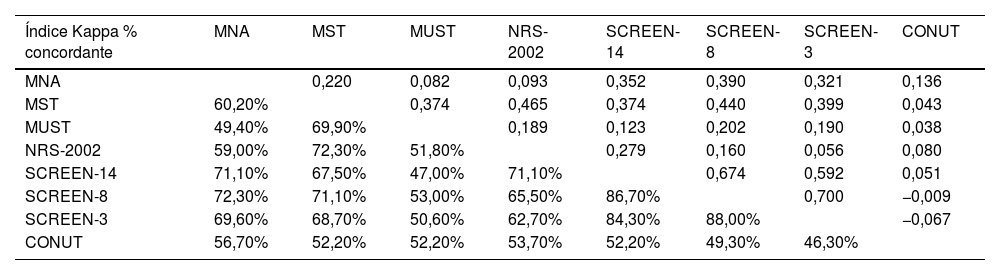
La concordancia entre las distintas escalas fue muy baja, como muestran los índices Kappa y el porcentaje de concordancia mostrado en la tabla 2 y en la e-Tabla 3 (material suplementario). En la figura 3 se detalla gráficamente la concordancia en los diagnósticos entres las 4 herramientas de cribado nutricional para el diagnóstico de pacientes con malnutrición o en riesgo de malnutrición. En la e-Figura 1 (material suplementario) se comparan los resultados obtenidos según MNA, la escala de malnutrición más utilizada, CONUT, la única escala de laboratorio utilizada, y SCREEN14, una de las escalas de riesgo nutricional testadas.
Análisis de concordancia de los resultados obtenidos mediante las diferentes herramientas de cribado nutricional según el índice de Kappa y el porcentaje concordante
| Índice Kappa % concordante | MNA | MST | MUST | NRS-2002 | SCREEN-14 | SCREEN-8 | SCREEN-3 | CONUT |
|---|---|---|---|---|---|---|---|---|
| MNA | 0,220 | 0,082 | 0,093 | 0,352 | 0,390 | 0,321 | 0,136 | |
| MST | 60,20% | 0,374 | 0,465 | 0,374 | 0,440 | 0,399 | 0,043 | |
| MUST | 49,40% | 69,90% | 0,189 | 0,123 | 0,202 | 0,190 | 0,038 | |
| NRS-2002 | 59,00% | 72,30% | 51,80% | 0,279 | 0,160 | 0,056 | 0,080 | |
| SCREEN-14 | 71,10% | 67,50% | 47,00% | 71,10% | 0,674 | 0,592 | 0,051 | |
| SCREEN-8 | 72,30% | 71,10% | 53,00% | 65,50% | 86,70% | 0,700 | −0,009 | |
| SCREEN-3 | 69,60% | 68,70% | 50,60% | 62,70% | 84,30% | 88,00% | −0,067 | |
| CONUT | 56,70% | 52,20% | 52,20% | 53,70% | 52,20% | 49,30% | 46,30% |
CONUT: CONtrolling NUTritional status; MNA-SF: Short-Form Mini Nutritional Assessment; MST: Malnutrition Screening Tool; MUST: Malnutrition Universal Screening Tool; NRS-2002: Nutritional Risk Screening-2002; SCREEN: Seniors in the Community: Risk Evaluation for Eating Nutrition.
La malnutrición es muy frecuente en pacientes mayores ingresados, incluso en los que no están institucionalizados. Se han propuesto distintas herramientas para facilitar el cribado de malnutrición en este grupo de pacientes. Hasta donde alcanzan nuestros conocimientos, este es el primer estudio donde se testan herramientas de riesgo nutricional (familia SCREEN) para valorar la presencia de malnutrición. En nuestra serie, la eficacia de estas pruebas de cribado del riesgo nutricional fue más elevada para descartar malnutrición que la de las clásicas herramientas de cribado de riesgo de malnutrición, lo que las convierte en posibles candidatas a ser utilizadas como primer paso del cribado.
El elevado porcentaje de pacientes con malnutrición, definida de acuerdo con los criterios GLIM, detectado en nuestra serie es similar al publicado en otras series de pacientes ingresados con edades similares25 y algo superior a series26,27 con pacientes más jóvenes, donde la malnutrición está entre el 30 y el 40%, o en pacientes ancianos no ingresados28, donde se sitúa en torno al 30%.
Uno de los principales problemas a la hora de realizar el abordaje de la detección de la malnutrición es decidir qué herramienta de cribado elegir para iniciar el proceso que permita confirmar la malnutrición. Al igual que en otras series26,28,29, las diferencias en el porcentaje de pacientes identificados por cada una de ellas hacen difícil establecer qué es lo que realmente está midiendo cada una. Algunas de las herramientas de cribado de nutrición testadas (MST o MUST) tuvieron una alta especificidad, pero con una sensibilidad más baja para detectar los pacientes malnutridos de acuerdo con los criterios GLIM, lo que hace fiables los resultados positivos de la prueba de cribado, pero haría que no se incluyeran pacientes en riesgo de malnutrición dado el bajo valor discriminativo de los resultados negativos. En el lado contrario, la herramienta NRS-2002 tendría una alta sensibilidad con baja especificidad, lo que la haría útil como cribado inicial al incluir a la mayoría de los pacientes desnutridos. Destacan los bajos valores de las herramientas MNA y sobre todo CONUT, cuyas razones de probabilidad (LR+ 1,25 y 1,03 y LR− 0,70 y 0,97, respectivamente) no fueron útiles en nuestra serie ni para descartar ni para confirmar el diagnóstico. En el caso de las herramientas de detección del riesgo nutricional de la familia SCREEN, destaca su sensibilidad, especialmente en la más sencilla de ellas, la SCREEN3, con solo tres preguntas («¿Ha cambiado su peso en los últimos 6 meses?», «¿Cómo describiría su apetito?», «¿Tose, se ahoga o tiene dolor cuando traga alimentos o líquidos?»). Las herramientas SCREEN valoran los factores que ponen a las personas en riesgo de tener una ingesta deficiente de alimentos, lo que puede conducir a la malnutrición, ya que se trataría de una ingesta que no se ajusta a las recomendaciones nutricionales. Esto tiene además la ventaja de identificar el riesgo nutricional, una variable sobre la que pueden influir tanto nutricionistas como el resto de personal sanitario facilitando orientación y consejos sobre nutrición.
Tras el análisis de las pruebas de cribado estudiadas, ninguna resultó ideal, ya que, como se describe en el párrafo anterior, ninguna presentaba simultáneamente una alta sensibilidad y una alta especificidad. Esto obliga a tomar la decisión sobre si optar por las pruebas más sensibles como NRS-2002 o SCREEN (útiles para descartar a los pacientes con resultados negativos en las pruebas) o por las más específicas como MST o MUST (útiles para confirmar a los pacientes con resultados positivos). En el caso del cribado de la malnutrición creemos que tiene más interés el utilizar los test con alta sensibilidad, ya que esto detectaría a la mayoría de los pacientes, aunque se incluyesen pacientes no malnutridos. En este caso, los resultados falsos positivos solo tendrían como perjuicio para el paciente que personas sin malnutrición fueran valoradas de forma más completa de acuerdo con los criterios GLIM. Dada la facilidad de la determinación de estos y que no incluyen ninguna prueba invasiva, no parece una limitación importante frente al riesgo de no detectar sujetos con malnutrición si se utilizasen las pruebas con menor sensibilidad. SCREEN3 con un LR− de 0,17 fue, en nuestra serie, la prueba más eficaz para el cribado inicial de los pacientes.
Nuestro estudio tiene ciertas limitaciones a la hora de interpretar sus resultados, fundamentalmente en relación con la representatividad de la muestra. En primer lugar, se eligió una muestra por conveniencia, excluyendo a los pacientes institucionalizados, lo que limita su extrapolación a este grupo de población. El motivo de esta exclusión fue seleccionar pacientes sobre los que se podría realizar una intervención nutricional durante el periodo hospitalario antes de su vuelta al hogar, donde son el propio paciente o su entorno los encargados de la elaboración y la selección de las comidas. En segundo lugar, el tamaño muestral alcanzado corresponde a un cálculo sobre un porcentaje estimado, de acuerdo con la literatura, del 30% de pacientes malnutridos. El hallazgo de un 51% en nuestra serie hubiera necesitado una muestra algo superior, en concreto 101 pacientes, para ajustarse al tamaño muestral esperado para dicha frecuencia de eventos. En tercer lugar, no existe un patrón de referencia oro para el diagnóstico de la malnutrición, por lo que hemos utilizado como referencia aquellos criterios más universalmente aceptados, como son los GLIM. En cuarto lugar, el estudio es transversal, por lo que no conocemos el valor de las herramientas analizadas a la hora de establecer el pronóstico de los pacientes. Por último, la determinación de la herramienta CONUT no se llevó a cabo en toda la muestra, al no estar establecida la recogida del valor de colesterol de forma reglada.
Este estudio ha permitido confirmar lo descrito previamente en la literatura acerca de la escasa concordancia que existe entre las distintas herramientas de detección de malnutrición. Dentro de las futuras líneas de investigación, se requiere una valoración prospectiva de la capacidad que estas mismas herramientas tienen para predecir el pronóstico de los pacientes en términos de mortalidad o de reingreso hospitalario.
Existe un elevado riesgo de malnutrición en los pacientes mayores, especialmente en los ingresados. El ingreso hospitalario es una ventana de oportunidad ideal para realizar un cribado en los pacientes que permitan detectar a aquellos en riesgo de malnutrición. El uso de herramientas con alta sensibilidad como aproximación inicial permite descartar con seguridad el diagnóstico en los pacientes con un resultado negativo. En un segundo paso, una valoración nutricional más completa permitirá confirmar el diagnóstico. El uso de herramientas de riesgo nutricional frente a las clásicas herramientas de riesgo de malnutrición tiene la ventaja de incluir también la valoración de los factores de riesgo para una nutrición insuficiente, incluyendo los hábitos dietéticos, con lo que se puede construir un abordaje más personalizado para el tratamiento de la malnutrición en nuestros pacientes.
FinanciaciónEl trabajo no contó con financiación.
Conflicto de interesesTodos los autores declaran no tener ningún conflicto de intereses.
Disponibilidad de datos y materialesLos datos que soportan los hallazgos de este estudio están disponibles previa solicitud razonable al autor de correspondencia.
Agradecemos al equipo de enfermería de la planta 3.0 del Hospital Universitario Río Hortega por facilitar la recogida de datos del estudio.
Planta de hospitalización 3.0:
Ángela Almudi Gil, Mercedes Aranda Martín, Teresa Arroyo Gallego, Carmen Bermejo Lorenzo, Nuria de la Cruz González, David de la Fuente Díez, David de la Horra Parra, Cristina Dengan García, Amaya Fernández Fernández, Ángela García Antolín, Alba García Maldonado, Cristina Gil Peña, Pilar Gutiérrez Tejedor, Ana Belén Legido, Ainhoa Martín Galán, Julia Pérez Nieto, Laura Nuñez Vazquez, Elena Olivar Paz, Victoria Eugenia Olivet de la Fuente, Irene Peña Olivar, Marta Sahagún Olea, Laura Santamaría Gonzalez, Irene Sanz del Cura, Asunción Vaca Bachiller.
Unidad de continuidad asistencial:
Elena de Paz Collantes.




![Diagrama de bosque con los parámetros diagnósticos (sensibilidad, especificidad, razón de verosimilitud [LR] positiva y negativa) de las distintas herramientas nutricionales para diagnosticar malnutrición de acuerdo con los criterios propuestos por la Iniciativa Global para el Liderazgo en Malnutrición (GLIM). Diagrama de bosque con los parámetros diagnósticos (sensibilidad, especificidad, razón de verosimilitud [LR] positiva y negativa) de las distintas herramientas nutricionales para diagnosticar malnutrición de acuerdo con los criterios propuestos por la Iniciativa Global para el Liderazgo en Malnutrición (GLIM).](https://static.elsevier.es/multimedia/00142565/0000022400000004/v2_202404110543/S0014256524000626/v2_202404110543/es/main.assets/thumbnail/gr2.jpeg?xkr=veFvTaG4yx3us0l+EPzH7Q==)